Viele Mythen und Gerüchte ranken sich um die richtige Einnahme von Vitamin D als Nahrungsergänzungsmittel. So wird an mancher Stelle behauptet, eine Supplementierung in den Sommermonaten sei überflüssig, da genug Vitamin D durch den Aufenthalt in der Sonne produziert werde. Wir schaffen Klarheit und klären, wann eine Vitamin D-Zufuhrung über Nahrungsergänzungsmittel sinnvoll ist und wann sie außen vor gelassen werden kann.
Praktisch alle unsere Zellen verfügen über einen Vitamin-D-Rezeptor, eine Art Schleuse, die dafür sorgt, dass das Vitamin D in seiner wirksamen Form in die Zellkerne gelangt und dort seine steuernde und regulierende Wirkung ausüben kann (1).
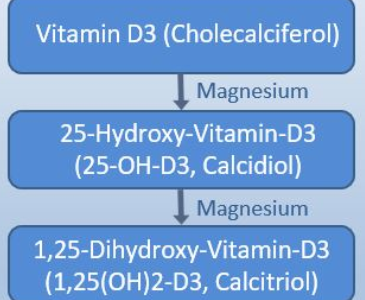
Die Synthese des Sonnenhormons beginnt in der Leber aus dem Grundstoff Cholesterol, einem Fett, das wegen seiner Beteiligung an der Arteriosklerose in einen schlechten Ruf geraten ist - zu Unrecht, wie wir inzwischen wissen. Die in der Leber gebildete Vorstufe wird dann mit dem Blutkreislauf in die Haut transportiert. Dort entsteht unter der Einwirkung des ultravioletten Anteils der Sonnenstrahlen (UV-B mit 290 bis 315 nm Wellenlänge) und zusätzlicher Wärmeeinwirkung Vitamin D, das Cholecalciferol.
Ein körpereigener Schutzmechanismus spaltet bei zu hoher UV-Einwirkung durch die Sonne die Vorstufe des Vitamin D in die inaktiven Abbauprodukte Lumisterol und Tachysterol auf, die keine direkte Vitamin-D-Wirkung besitzen. Darum kann Sonnenexposition allein niemals zu einer Vitamin D-Überdosierung bzw. Intoxikation führen.
Der endokrine Stoffwechsel über Leber und Nieren
Sozusagen als Basis für den Vitamin-D-Stoffwechsel im Körper bildet sich nun in der Leber das Calcidiol, das später in der Niere zu seiner aktiven Form, dem Calcitriol, weiterverarbeitet wird (rechte Seite im Schaubild). Der Großteil des Calcidiols ist an ein sogenanntes Bindungsprotein gebunden und hat abgesehen vom Knochenstoffwechsel eine eher niedrige Stoffwechselaktivität.
Der Stoffwechsel des Vitamin D über die Leber und Niere ist schon seit Jahrzehnten bekannt und insbesondere für den Knochenstoffwechsel von Bedeutung - daher rührt der Name "Knochenvitamin". Für diesen Aspekt der Vitamin D-Versorgung würde eine wöchentliche Verabreichung von Vitamin D vollkommen ausreichen, da das Calcidiol, welches als Speicher-Vitamin D in unseren Gefäßen zirkuliert, eine Halbwertszeit von etwa 3 Wochen aufweist.
Inzwischen weiß man jedoch weit mehr über den bedeutsameren, nicht endokrinen Vitamin D-Stoffwechsel.
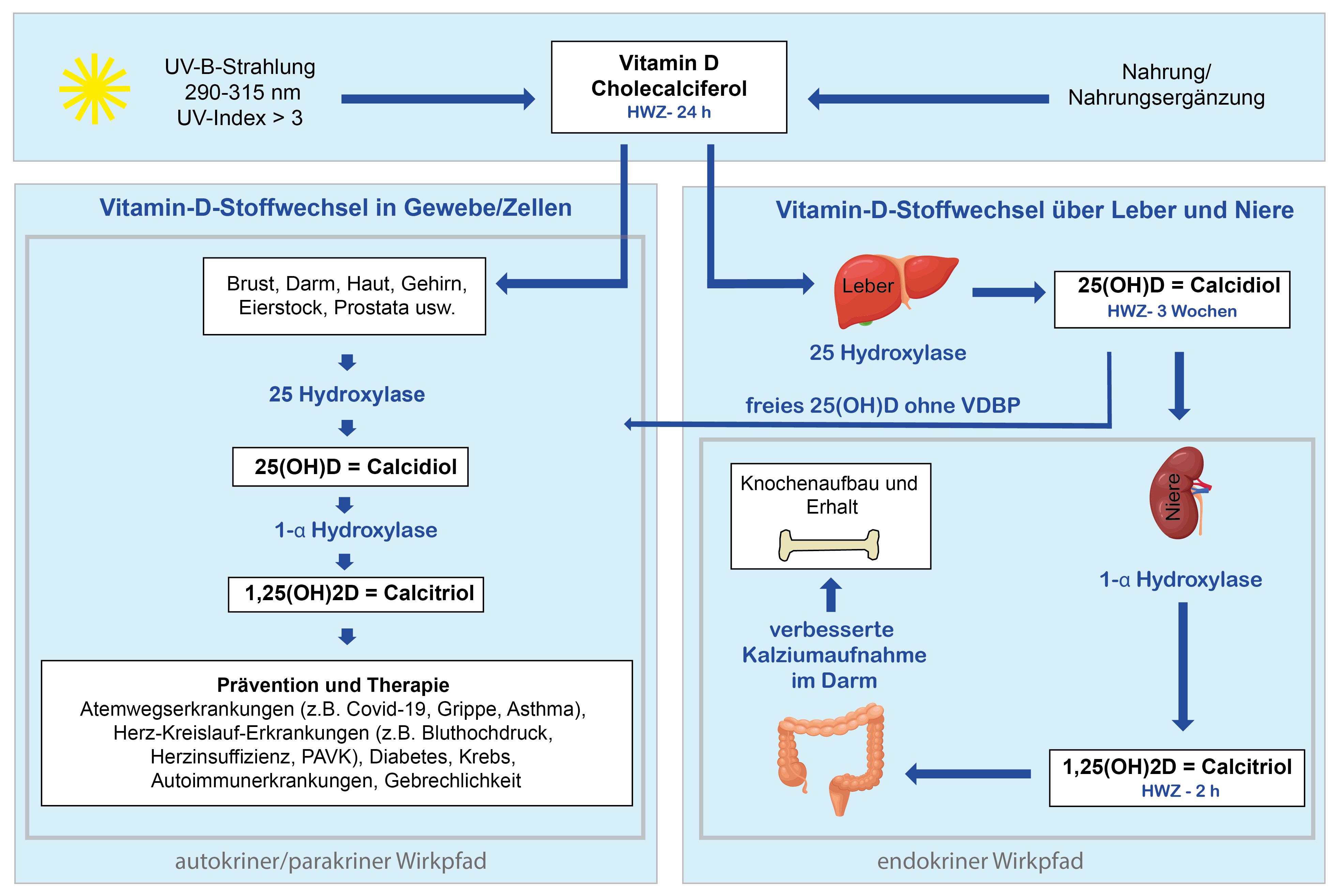
Der autokrine und parakrine Stoffwechsel in den Zellen und Geweben
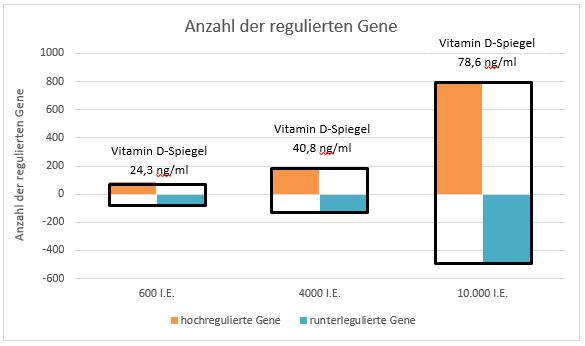
Der andere Teil des Cholecalciferols (freies Vitamin D), der nicht in der Leber zu Calcidiol umgewandelt wird (linke Seite im Schaubild), wandert durch den Blutkreislauf direkt in die Zellen und wird dort in Calcidiol und in weiterer Folge in Calcitriol, also in das aktive Vitamin D verstoffwechselt. Dort reagiert Vitamin D mit den VD-Rezeptoren, die dann auf verschiedenen Signalübertragungswegen in den Zellstoffwechsel eingreifen und dabei Einfluss auf mehr als 2000 von 23 000 Genen ausüben. Diesen Teil des Vitamin-D-Stoffwechsels nennt man das autokrine System.
Das freie Vitamin D, das an kein Bindungsprotein gebunden ist, hat im Gegensatz zum gebundenen Calcidiol aus dem endokrinen Stoffwechsel nur eine Halbwertszeit von 24 Stunden.
Der entscheidende Unterschied zwischen täglicher und wöchentlicher Einnahme
Lange Zeit wurde kein Unterschied gemacht, ob die benötigte Menge des Sonnenhormons täglich, wöchentlich oder monatlich zugeführt wurde. Hauptsache die über die Zeit verabreichte Gesamtdosis stimmte. Dies hat sich seit einer Veröffentlichung der Arbeitsgruppe von Dr. Bruce Hollis, einem Team von Top-Experten in Sachen Vitamin D aus den USA, gründlich geändert (2).
Es geht in der wissenschaftlichen Ausarbeitung um die hohe Verfügbarkeit von Vitamin D über den autokrinen/parakrinen Weg, unmittelbar nachdem es in den Körper gelangt ist. Der Grund für dieses Phänomen liegt darin, dass sich das zugeführte freie Vitamin D (Cholecalciferol) anders verhält als das zirkulierende Calcidiol nach der Leberpassage (endokriner Stoffwechsel). Letzteres ist wie bereits erwähnt nahezu völlig an das Vitamin D-Bindungsprotein gebunden und seine freie Fraktion so niedrig, dass seine Stoffwechselwirkung eindeutig geringer als die des frei verfügbaren Cholecalciferols ist.
Wird Vitamin D hingegen in einer üblichen Dosis von 4000-5000 I.E. oder höher pro Tag gegeben, kann es jeweils in seiner freien Form zirkulieren, für alle Zellen zur Verfügung stehen und damit einen bedeutenden Einfluss auf alle Krankheitsprozesse bewirken. Angesichts der kurzen Halbwertszeit von 24 Stunden des Vitamin D im Blut ist daher eine tägliche Zufuhr deutlich effektiver als eine Gabe von Vitamin D im Intervall von einer Woche oder gar einem Monat.
In anderen Worten: Ein Großteil der präventiven und therapeutischen Wirkungen des Vitamin D lässt sich auf das freie Vitamin D zurückführen, welches sich im Blut innerhalb eines Tages in seiner Konzentration halbiert. Darum ist eine tägliche Verabreichung von Vitamin D für die Entfaltung des vollen Wirkspektrum so bedeutsam.
Wann soll Vitamin D im Sommer supplementiert werden
Die eingangs erwähnte Frage lässt sich folglich so beantworten: Eine tägliche Zuführung von Vitamin D, egal ob aus natürlicher Sonnenexposition, künstlicher UV-B-Strahlung oder Nahrungsergänzungsmitteln ist unumgänglich für die Entfaltung des vollen Wirkspektrums des Vitamin D.
An jenen Tagen zwischen April und September, an denen die Sonne scheint und eine ausreichende Fläche der Haut lange genug und ohne Verwendung von Sonnenblockern in der Mittagszeit ca. zwischen 11 Uhr und 15 Uhr mit Sonne bestrahlt wird, ist keine Supplementierung mit Vitamin D notwendig. Bitte beachten Sie aber die Verhaltensregeln in Bezug auf den Sonnengenuss - typischerweise sind 10-20 Minuten, je nach Hauttyp, ausreichend - und Sonnenbrände müssen unbedingt vermieden werden.
Wenn draußen die Sonne zur Mittagzeit einen neuen Hitzerekord verursacht und Sie sich im Büro oder in Gebäuden aufhalten, oder draußen Ihre Haut mit Textilien verschleiern, findet keine Vitamin D-Produktion auf der Haut statt, denn es sollten mindestens Arme uns Beine von der Sonne beschienen werden um ausreichend Vitamin D zu produzieren. Auch wenn Sie Sonnenschutzmittel auftragen, wird kein oder kaum Vitamin D auf Ihrer Haut produziert. Eine Supplementation ist unter diesen Umständen auch an Sommertagen sinnvoll.
Quellen:
- DeLuca HF, Darwish HM, Ross TK, Moss VE. Mechanism of action of 1,25-dihydroxyvitamin D on target gene expression. Journal of nutritional science and vitaminology 1992;19-26
- Hollis, B. W., & Wagner, C. L. (2013). The Role of the Parent Compound Vitamin D with Respect to Metabolism and Function: Why Clinical Dose Intervals Can Affect Clinical Outcomes. The Journal of Clinical Endocrinology & Metabolism, 98(12), 4619-4628. doi:10.1210/jc.2013-2653
Titelbildquelle:













 In den USA ist Paracetamol die häufigste Ursache für Anrufe in den Gift-Kontrollzentren (ca.100.000 Fälle jährlich) sowie für jährlich 56.000 Besuche von Notaufnahmen, 2.600 Krankenhausaufenthalte und 458 Todesfälle (darunter viele Kleinkinder) aufgrund von akutem Leberversagen. In den 14 Jahren zwischen 2001 und 2014 gerechnet sind dies über 5000 Todesfälle durch Paracetamol im Vergleich zu 0 Todesfällen durch Vitamin D.
In den USA ist Paracetamol die häufigste Ursache für Anrufe in den Gift-Kontrollzentren (ca.100.000 Fälle jährlich) sowie für jährlich 56.000 Besuche von Notaufnahmen, 2.600 Krankenhausaufenthalte und 458 Todesfälle (darunter viele Kleinkinder) aufgrund von akutem Leberversagen. In den 14 Jahren zwischen 2001 und 2014 gerechnet sind dies über 5000 Todesfälle durch Paracetamol im Vergleich zu 0 Todesfällen durch Vitamin D.