Wo befindet sich der optimale Vitamin D-Spiegel und anhand welcher Referenzen kann dieser überhaupt festgelegt werden? In diesem Artikel versuchen wir ein Verständnis dafür zu vermitteln, warum die alten Grenzwerte unbedingt nach oben hin korrigiert werden sollten, ohne eine abschließende Antwort auf diese viel diskutierte Frage geben zu können. Denn aktuelle Forschungen sprechen sich für deutlich höhere Vitamin D-Spiegel als die von führenden Vitamin D-Forschern bis vor kurzem genannten Werte aus.

Viele Jahrzehnte war es üblich, Referenzwerte (Normalwerte) im Blut dadurch festzulegen, dass die Messwerte bei einer Anzahl von „Normalpersonen“ bestimmt wurden. Als normal werden solche Ergebnisse bezeichnet, die bei 95 Prozent aller gesunden Untersuchten gefunden werden. Unabhängig davon, dass die Referenzbereiche für ein und denselben Parameter – abhängig von der verwendeten Analysemethode und dem Messgerät – stark variabel sind, wurde man sich in den vergangenen Jahren zunehmend der Problematik bewusst, dass die Auswahl der „Normalpersonen“ schwierig und mit Blick auf das gewählte Verfahren mehr als fraglich ist. Angesichts der weit verbreiteten chronischen Krankheiten und den in der Regel bereits Jahre vor dem Krankheitsnachweis bestehenden Stoffwechselstörungen der Bevölkerung, kann dies sicherlich nicht (mehr) einfach eine repräsentative Auswahl aus der Bevölkerung sein.
Gute Parathormonspiegel erst ab 40 ng/ml
Eine korrektere Vorgehensweise für die Festlegung eines Normalbereiches, ist die Dokumentation des Vitamin D-Gegenspielers namens Parathormon (PTH), das wie das Vitamin D für den Kalziumstoffwechsel im Blut zuständig ist. Sinkt der Vitamin D-Spiegel im Blut ab und ist damit die Kalziumaufnahme aus dem Darm nicht mehr sichergestellt, steigt kompensatorisch das Parathormon im Serum an, wodurch vermehrt Calcium aus den Knochen mobilisiert wird.
Bezeichnenderweise finden sich die niedrigsten Parathormonwerte in einem Vitamin D-Bereich von > 40 ng/ml (1).
Knochenaufbau erst ab 30 ng/ml aufwärts
Hamburger Osteologen haben einen weiteren, eleganten Nachweis für die physiologische Untergrenze des Sonnenhormons im Blut geführt (2). Sie konnten auf der Basis von Knochenbiopsien zeigen, dass unterhalb von 30 ng/ml die Verkalkung des neu gebildeten Osteoids im Knochen nicht mehr gewährleistet ist (Abb. 2). Dadurch entsteht eine Osteomalazie, die im kindlichen Alter als Rachitis bezeichnet wird und seit der Einführung der generellen Vitamin D-Supplementation bei Säuglingen dadurch weitestgehend verschwunden ist.
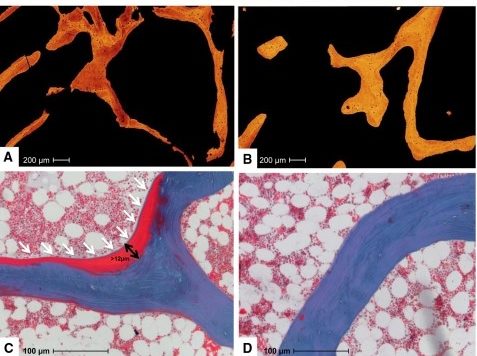
Abb. 2: Personen mit Vitamin D-Werten <30 ng/ml zeigen elektronenmikroskopisch eine reduzierte Knochendichte (A) und histomorphometrisch (die quantitative Untersuchung der mikroskopischen Organisation und Struktur eines Gewebes) eine vermehrte Osteoidbildung (C) gegenüber Personen mit Vitamin D-Werten > 30 ng/ml (B und D) (2).
Niedrigste Sterblichkeit ab 40-50 ng/ml
Auch im Rahmen klinisch-epidemiologischer Untersuchungen finden sich deutliche Hinweise, dass der untere Referenzwert des Vitamin D-Spiegels eher bei 30 oder 40 ng/ml zu suchen ist als bei 20 ng/ml. So zeigt eine Meta-Analyse aus 32 Studien zur allgemeinen Sterblichkeit in Abhängigkeit vom Vitamin D Spiegel eine gesteigerte Mortalität unterhalb eines Wertes von 40 ng/ml (Abb. 1, (nach 2)).

Abb 1: Deutliche Zunahme der allgemeinen Mortalität bei einem Vitamin D-Spiegel unterhalb von 40 ng/ml (nach 3).
Vitamin D erst ab 48 ng/ml in Muttermilch
Ein weiterer, physiologischer Parameter ist der Übertritt von Vitamin D der Mutter in die Muttermilch. Dies geschieht sogar erst ab einem Vitamin-Spiegel > 48 ng/ml (4). Aus diesem Zusammenhang erklärt sich, warum infolge des weit verbreiteten Vitamin D Mangels der Mütter die Muttermilch praktisch frei von Vitamin D ist (was früher auch bei gestillten Kindern zu Rachitis geführt hat). Umgekehrt konnte gezeigt werden, dass durch eine ausreichend hohe Supplementation der Mutter (6400 I.E./Tag) ein für die kindliche Versorgung adäquater Vitamin D-Spiegel in der Muttermilch erreicht wird (5).
Primaten in freier Natur mit Vitamin D-Spiegeln über 60 ng/ml

Doch es gibt noch mehr Hinweise aus der Natur, die sich nicht minder für einen höheren Vitamin D-Spiegel jenseits der von der DGE (Deutsche Gesellschaft für Ernährung) und anderen Institutionen festgelegten 20 ng/ml aussprechen. Die uns artverwandten Affen weisen beispielsweise deutlich höhere Vitamin D-Werte im Blut auf, zumindest solange sie in freier Wildbahn leben und nicht eingesperrt im Zoo oder Labor. Bei Schwarzbüschelaffen wurde bei einer Untersuchungen von 15 Wildtieren ein Vitamin D-Spiegel von 61,7 ng/ml ermittelt (6). Bei Makaken-Affen die in Sri Lanka in freier Wildbahn eine natürliche Lebensart an den Tag legen, konnte ein durchschnittlicher Vitamin D-Spiegel von 61,3 ng/ml gemessen werden (7).
Auch Naturvölker weisen höhere Vitamin D-Spiegel auf
 Wir müssen uns aber nicht zwangsläufig an Affen orientieren, wenn wir den optimalen Vitamin D-Spiegel herausfinden wollen. Auch Naturvölker, die abseits der Zivilisation leben, zeigen uns, dass ein höherer Vitamin D-Spiegel als er bei uns vorzufinden ist, eher natürlichen Ursprungs zu sein scheint. So wurden bei einer 2013 veröffentlichten Studie 5 ostafrikanische ethnische Gruppen (Maasai, Hadzabe, Menschen aus Same, Sengerema, Ukerewe) über ihren gesamten Lebenszyklus hinweg beobachtet. Der Mittelwert aller untersuchten Probanden belief sich auf 46 ng/ml wobei schwangere Frauen höhere Werte aufwiesen als nicht nicht Schwangere (8).
Wir müssen uns aber nicht zwangsläufig an Affen orientieren, wenn wir den optimalen Vitamin D-Spiegel herausfinden wollen. Auch Naturvölker, die abseits der Zivilisation leben, zeigen uns, dass ein höherer Vitamin D-Spiegel als er bei uns vorzufinden ist, eher natürlichen Ursprungs zu sein scheint. So wurden bei einer 2013 veröffentlichten Studie 5 ostafrikanische ethnische Gruppen (Maasai, Hadzabe, Menschen aus Same, Sengerema, Ukerewe) über ihren gesamten Lebenszyklus hinweg beobachtet. Der Mittelwert aller untersuchten Probanden belief sich auf 46 ng/ml wobei schwangere Frauen höhere Werte aufwiesen als nicht nicht Schwangere (8).
Diese Beispiele aus der Stoffwechselphysiologie und aus den Beobachtungen der Natur belegen eindeutig, dass der von immer mehr Experten geforderte untere Grenzwert von 40 ng/ml für das Sonnenhormon im Blut nicht auf einer willkürlichen oder gar fehlerhaften Festlegung beruht, sondern physiologischen Vorgaben entspricht und die Voraussetzung für eine regelrechte und damit gesunde Stoffwechselsituation im Körper darstellt.
Es deutet zusammenfassend vieles darauf hin, dass die katastrophale Vitamin D-Versorgung der zivilisierten Bevölkerung im Gegensatz zu Naturvölkern und Primaten hauptsächlich mit den Veränderungen des Lebensstils ersterer Gruppe in Zusammenhang steht. Bezogen auf unsere Breitengrade lässt sich der epidemische Vitamin D-Mangel in der Bevölkerung multikausal nicht nur auf die zu geringe Sonnenexposition in den Sommermonaten, sondern auch auf die nicht mehr vorhandenen Vitamin D-Quellen aus der Nahrung, vor allem aus den fettigen Vitamin D-reichen Fischen zurückführen, die vor Jahrhunderten noch zahlreich in heimischen Gewässern vorzufinden waren.
Sind auch 40-60 ng/ml zu niedrig angesetzt?
Neueste Erkenntnisse stellen aber nun sogar den bislang von führenden Vitamin D-Forschern festgelegten optimalen Vitamin D-Spiegel von 40-60 ng/ml infrage. Einer dieser Vitamin D-Koryphäen ist Michael Holick. Er publizierte im November 2019 eine randomisierte placebokontrollierte Doppelblindstudie, bei der die Genaktivität nach verschieden hohen Vitamin D-Verabreichungen beobachtet wurden (Abb. 3). Die 30 Probanden wurden dabei 6 Monate lang in drei Gruppen mit Vitamin D-Dosen von jeweils 10.000 I.E., 4000 I.E. und 600 I.E. täglich versorgt. Die bahnbrechende Erkenntnis dieser Studie fand sich bei den höchst dosierten Teilnehmern, denn hier führten die beachtlichen mittleren Vitamin D-Spiegel von 78,8 ng/ml zu einer Hoch- bzw. Runterregulierung von insgesamt 1289 Genen. Die Gruppe, die mit 4000 I.E. supplementiert wurde und deren Spiegel dadurch bei 40,8 ng/ml lagen, konnte immerhin noch 320 Gene regulieren, während es die niedrig dosierte Gruppe (600 I.E.) nur auf einen Spiegel von 24,3 ng/ml und eine Regulation von lediglich 162 Genen brachte (9). Eine volle Entfaltung des Vitamin D scheint demnach also erst bei Spiegeln von deutlich über 60 ng/ml stattzufinden, natürlich nur bei täglicher Gabe was wir in einem anderem Artikel bereits aufbereitet haben.
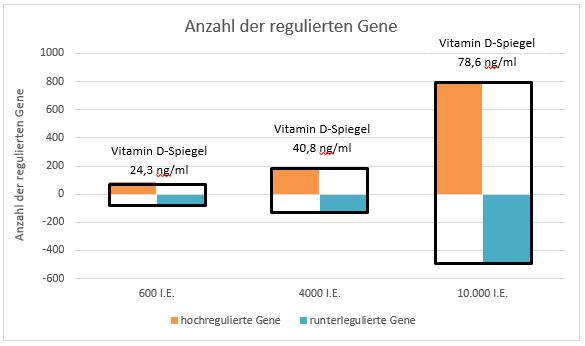
Abb. 3: Regulierung der Gene in Abhängigkeit von der täglich zugeführten Vitamin D-Menge und dem damit einhergehendem Vitamin D-Spiegel (nach 9).
Ferner wurden bei dieser Studie auch die Kalzium- und Parathormonwerte, auf die wir weiter oben bereits eingegangen sind, bei allen 30 Probanden in regelmäßigen Abständen kontrolliert. Bei allen 3 Gruppen gab es keine signifikanten Veränderungen des Kalziumspiegels, jedoch nahm der Parathormonspiegel um 17,5% bzw. 33,3% nach 16 Wochen in der 4000er und der 10.000er-Gruppe ab und pendelte sich auf diesem Niveau für die restliche Studiendauer ein.
Fazit: Der Vitamin D-Spiegel sollte sich stets oberhalb von der 30 ng/ml-Mangelgrenze (optimal zwischen 40 – 60 ng/ml) befinden. Ansonsten erfolgt ein kompensatorischer Anstieg des Parathormons, das ersatzweise Kalzium aus den Knochen mobilisiert, um den erforderlichen Kalziumspiegel im Blut aufrecht zu erhalten. Die zahlreichen anderen positiven Wirkungen von Vitamin D im Körper kann das Parathormon bei einem Vitamin D-Mangel jedoch nicht ausgleichen. Der Optimalwert von 40-60 ng/ml ist allerdings nicht als dauerhafte Größe anzusehen und könnte sich in den nächsten Jahren, sollten sich die Untersuchung von Dr. Holick (9) und seinen Kollegen bestätigen, nochmals nach oben hin verschieben.
Quellen:
- Ginde, A. A., Wolfe, P., Camargo, C. A., & Schwartz, R. S. (2012, January). Defining vitamin D status by secondary hyperparathyroidism in the U.S. population. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/21606669.
- Domarus, Christoph von; Brown, Jonathan; Barvencik, Florian; Amling, Michael; Pogoda, Pia (2011): How much vitamin D do we need for skeletal health? In: Clinical orthopaedics and related research 469 (11), S. 3127–3133.
- Garland, C. F., Kim, J. J., Mohr, S. B., Gorham, E. D., Grant, W. B., Giovannucci, E. L., … Heaney, R. P. (2014, August). Meta-analysis of all-cause mortality according to serum 25-hydroxyvitamin D. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/24922127.
- Hollis, Bruce W.; Wagner, Carol L.; Howard, Cynthia R.; Ebeling, Myla; Shary, Judy R.; Smith, Pamela G. et al. (2015): Maternal Versus Infant Vitamin D Supplementation During Lactation: A Randomized Controlled Trial. In: Pediatrics 136 (4), S. 625–634. DOI: 10.1542/peds.2015-1669
- Wagner, Carol L.; Hulsey, Thomas C.; Fanning, Deanna; Ebeling, Myla; Hollis, Bruce W. (2006): High-dose vitamin D3 supplementation in a cohort of breastfeeding mothers and their infants: a 6-month follow-up pilot study. In: Breastfeeding medicine : the official journal of the Academy of Breastfeeding Medicine 1 (2), S. 59–70. DOI: 10.1089/bfm.2006.1.59
- Teixeira, D. S., Nobrega, Y. K. M., Valencia, C. E. U., Gandolfi, L., Pratesi, R., & Castro, L. C. G. (2012). Evaluation of 25-hydroxy-vitamin D and parathyroid hormone inCallithrix penicillataprimates living in their natural habitat in Brazil. Journal of Medical Primatology, 41(6), 364–371. doi: 10.1111/jmp.12021
- Power, M. L., & Dittus, W. P. (2017). Vitamin D status in wild toque macaques (Macaca sinica) in Sri Lanka. American Journal of Primatology, 79(6). doi:10.1002/ajp.22655
- Luxwolda, M. F., Kuipers, R. S., Kema, I. P., Dijck-Brouwer, D. A. J., & Muskiet, F. A. J. (2012). Traditionally living populations in East Africa have a mean serum 25-hydroxyvitamin D concentration of 115 nmol/l. British Journal of Nutrition, 108(9), 1557–1561. doi: 10.1017/s0007114511007161
- Shirvani, A., Kalajian, T. A., Song, A., & Holick, M. F. (2019). Disassociation of Vitamin D’s Calcemic Activity and Non-calcemic Genomic Activity and Individual Responsiveness: A Randomized Controlled Double-Blind Clinical Trial. Scientific Reports, 9(1). doi: 10.1038/s41598-019-53864-
Bildquelle: