Ein großes Hindernis für eine möglichst flächendeckende Versorgung der Bevölkerung mit ausreichend Vitamin D stellen weit verbreitete Desinformationen über die Toxizität dar. Dieser Artikel betrachtet die historischen Ursachen, die zu übertriebener Vorsicht im Umgang mit Vitamin D führten, und vergleicht die Vermutungen von damals mit den Fakten von heute.

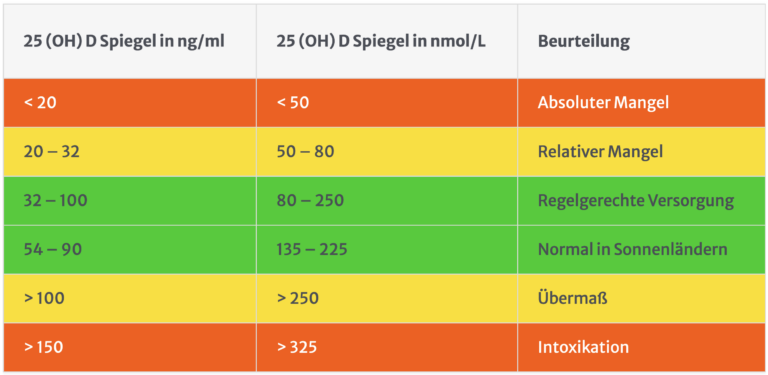
Bevor wir aber näher auf die Toxizität von Vitamin D eingehen, ist es vorteilhaft, die durch Untersuchungen festgelegten Beurteilungen des Vitamin D-Spiegels zu kennen. Die folgende Tabelle verschafft hierfür einen Überblick anhand umfangreicher, weltweit zusammengetragener Erkenntnisse der Vitamin D-Forschung (Grant & Holick, 2005). Wie aus der Tabelle 1 hervorgeht, sollte man für einen sicheren und gesundheitsförderlichen Umgang in Sachen Vitamin D-Versorgung, Blutwerte (25(OH)D) im grün markierten Bereich zwischen „Übermaß“ und „relativem Mangel“ anpeilen., d.h. zwischen 32 und 90 ng/ml.
Tabelle 1 Vitamin D-Spiegel im Blut und ihre Beurteilung
Historische Ursachen der aktuellen Vitamin D-Unterversorgung
Dem zeitgemäßen Einsatz von Vitamin D in individuell zugeschnittenen Dosen stehen die derzeit gültigen und zugleich veralteten Richtlinien entgegen. Ein Hauptargument der Kritiker höherer Vitamin D-Grenzwerte lässt sich auf extrem hochdosierte Behandlungen in den 1930er und 1940er Jahre zurückführen. Damals wurden Arthritis, Tuberkulose und Asthma mit bis zu 600.000 I.E. behandelt, was zu klinisch signifikanter Hyperkalzämie mit mehreren Todesfällen führte.
Da praktische Methoden zur Messung der verschiedenen Formen von Vitamin D im Blut erst in den 1970er Jahren entwickelt wurden, konnten die Blutspiegel von Vitamin D, die mit dieser Toxizität assoziiert waren, in den 1930er und 1940er Jahren nie bestimmt werden.
Wegen dieser unerwünschten und kritischen Nebenwirkungen fiel die Verwendung von Vitamin D für die Behandlung der oben genannten Krankheiten mit derart hohen Dosen aus dem Blickfeld der Medizin und wurde durch viel niedrigere Dosen im Bereich von 400 I.E. ersetzt, von denen bekannt war, dass sie keine Hyperkalzämie oder anderweitige Toxizität verursachen, die aber auf der anderen Seite auch nicht klinisch wirksam bei der Behandlung von Arthritis, Tuberkulose oder Asthma waren. Die einem Teelöffel von Lebertran entsprechende geringe Vitamin D-Menge war allerdings sicher bei der Prävention von Rachitis.
Zum Vergleich: In der Haut werden bei optimalen Bedingungen täglich über intensive Sonneneinstrahlung bis zu 20.000 – 25.000 I.E. Vitamin D produziert (Hollis, B. W., 2005 & Holick, M. F., 2002).
Aufgrund eines körpereigenen Schutzmechanismus sind durch natürliche aber ebenso durch künstliche UV-Bestrahlung Vitamin D-Werte, die mehr als 100 ng/ml aufweisen, ausgeschlossen. Die in der Tabelle erwähnten 150 ng/ml können daher nur durch Supplementation von Vitamin D-Präparaten in extrem hohen Dosen, aber niemals alleine durch UV-B-Strahlung, also weder durch Sonnenbaden noch durch künstliche UV-Strahlung in Solarien, erreicht werden.
Veraltete Grenzwerte sorgen noch immer für Verwirrung
Bis heute ist die offiziell festgelegte „gefahrlose Zufuhr“ für Vitamin D auf 4.000 I.E. täglich begrenzt, um eine vermeintliche Überdosierung mit schädlichen Folgen für die Gesundheit zu verhindern. Die wissenschaftlichen Grundlagen für den Grenzwert von 4.000 I.E. stehen jedoch auf recht wackligen Beinen und wurden durch fundierte Untersuchungen in den letzten Jahren widerlegt.
Anstelle der 4.000 I.E. werden inzwischen 10.000 I.E. als Grenzwert genannt (Hathcock, Shao, Vieth & Heaney, 2007).
Dank der großen therapeutischen Breite von Vitamin D sind Intoxikationen jedoch in aller Regel erst jenseits von 40.000 I.E. täglich und regelmäßig über mehrere Wochen und daraus resultierenden Blutspiegeln von >150 ng/ml zu erwarten (Vieth, 2006).
Dem Trend zu höheren Dosierungen von Vitamin D steht die Sorge entgegen, eine Vergiftung des Körpers mit Vitamin D auszulösen. Das wesentliche Argument dabei ist der Umstand, dass Vitamin D fettlöslich ist und nicht über die Nieren ausgeschieden werden kann. Was dabei übersehen wird, ist die von der Natur klug eingerichtete Eigenschaft von Vitamin D, als Prohormon nur eine geringe Stoffwechselwirksamkeit zu haben. Erst die aktive Form, die von komplexen Vorgängen gesteuert aus Vitamin D entsteht, hat die umfangreichen und intensiven Wirkungen. Die Situation ist vergleichbar mit den Schilddrüsenhormonen, bei denen die Gabe von Thyroxin (das mit dem Vitamin D vergleichbare Prohormon) selbst in hohen Dosen kaum eine Stoffwechselreaktion auslöst, während selbst kleine Mengen von Triojodthyronin, der aktiven Form des Schilddrüsenhormons, erhebliche Folgen auf den Stoffwechsel hat.
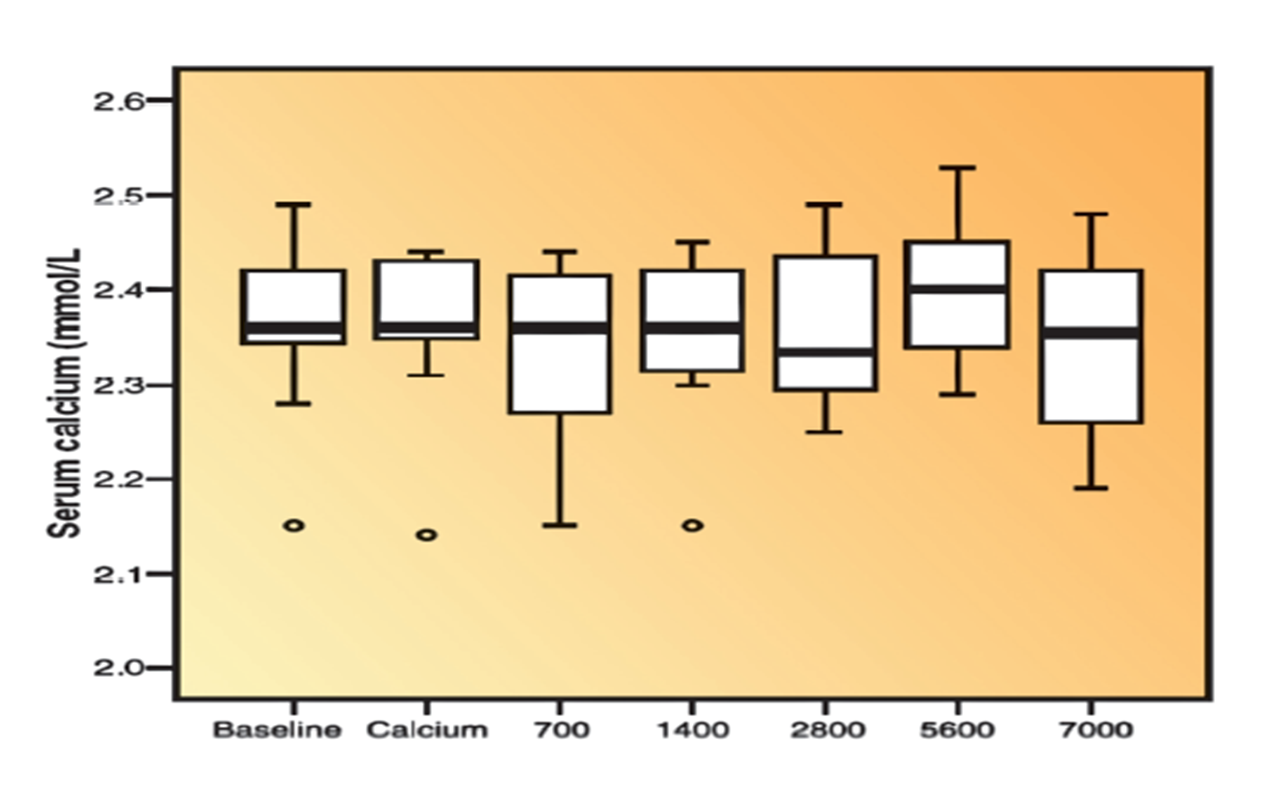
Bereits vor etlichen Jahren wurden daher umfangreiche Untersuchungen bei Patienten mit Multipler Sklerose durchgeführt, die zeigen konnten, dass selbst 40.000 I.E. Vitamin D täglich über einen längeren Zeitraum eingenommen zwar zu „astronomischen“ Blutspiegeln führen, jedoch nicht zu Komplikationen im Sinne einer Hyperkalzämie (Kimball, Ursell, O’Connor & Vieth, 2007), (Abb.2 & 3).
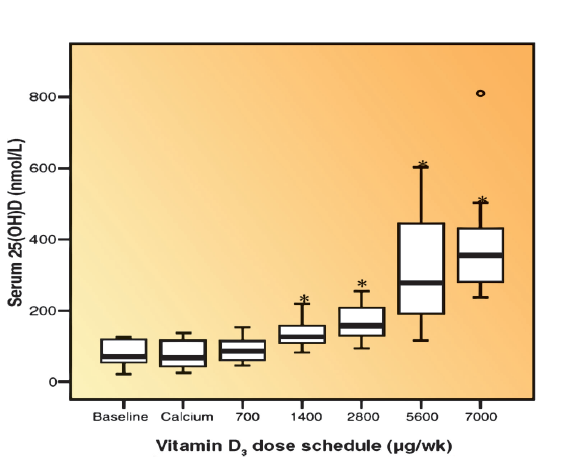
Die Untersuchungen von Ekawaru und seinen Kollegen aus dem Jahr 2014 illustrieren in einem Regressionsmodell, das aus Aufzeichungen von über 22.000 Teilnehmern errechnet wurde, die Dosis-Einnahme-Wirkung auf den Vitamin D-Spiegel. Eine vorbestimmte täglich zugeführte Vitamin D-Dosis wirkte sich, wie in Abb. 4 ersichtlich, in Abhängigkeit vom Körpergewicht unterschiedlich auf die Vitamin D-Spiegel der Probanden aus. Kurzum, wer mehr Kilos auf die Waage bringt, benötigt auch entsprechend mehr Vitamin D.
Jedenfalls galt auch in dieser Studie für alle Gewichtsgruppen eine Zuführung von 10.000 I.E. als vollkommen ungefährlich, weder eine Zunahme des Hyperkalzämie-Risikos noch astronomisch hohe Vitamin D-Spiegel im Blut konnte hier beobachtet werden (Ekawaru et al., 2014).
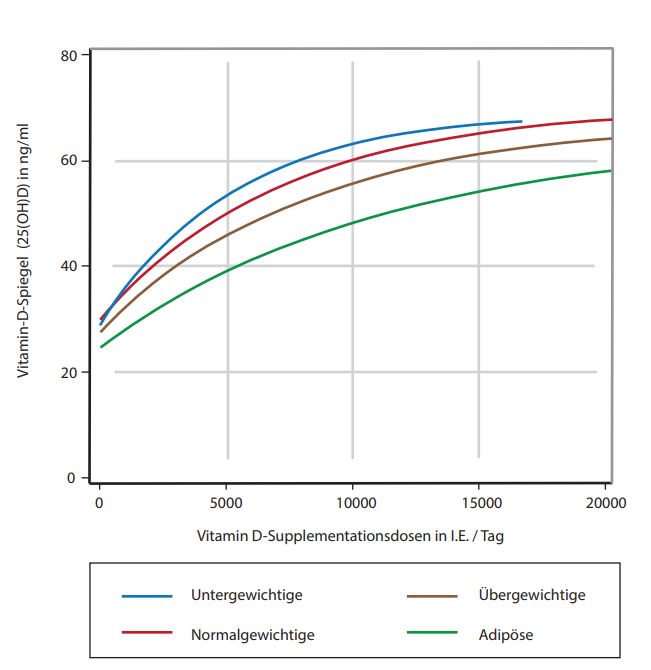
Abb. 4: Auswirkung unterschiedlicher Vitamin D-Dosen (x-Achse) auf den Vitamin D-Spiegel nach dem Regressionsmodell von Ekawaru et al. (2014). Die Verlaufskurven wurden unter Verwendung eines exponentiellen und linearen Regressionsmodells geschätzt, das an Alter, Geschlecht und Jahreszeit angepasst ist.
Eine 2019 veröffentlichte Studie von Prof. Holick, die an anderer Stelle aufgrund Ihrer Gen-regulierenden Wirkung behandelt wurde, ist ein weiterer Beleg für die sichere Obergrenze von 10.000 I.E. täglich, auch über längere Zeiträume. Denn der Kalziumspiegel blieb – unabhängig davon ob 600 I.E., 4000 I.E. oder 10.000 I.E. supplementiert wurden – bei allen Teilnehmern konstant (Shirvani, A. et al., 2019).
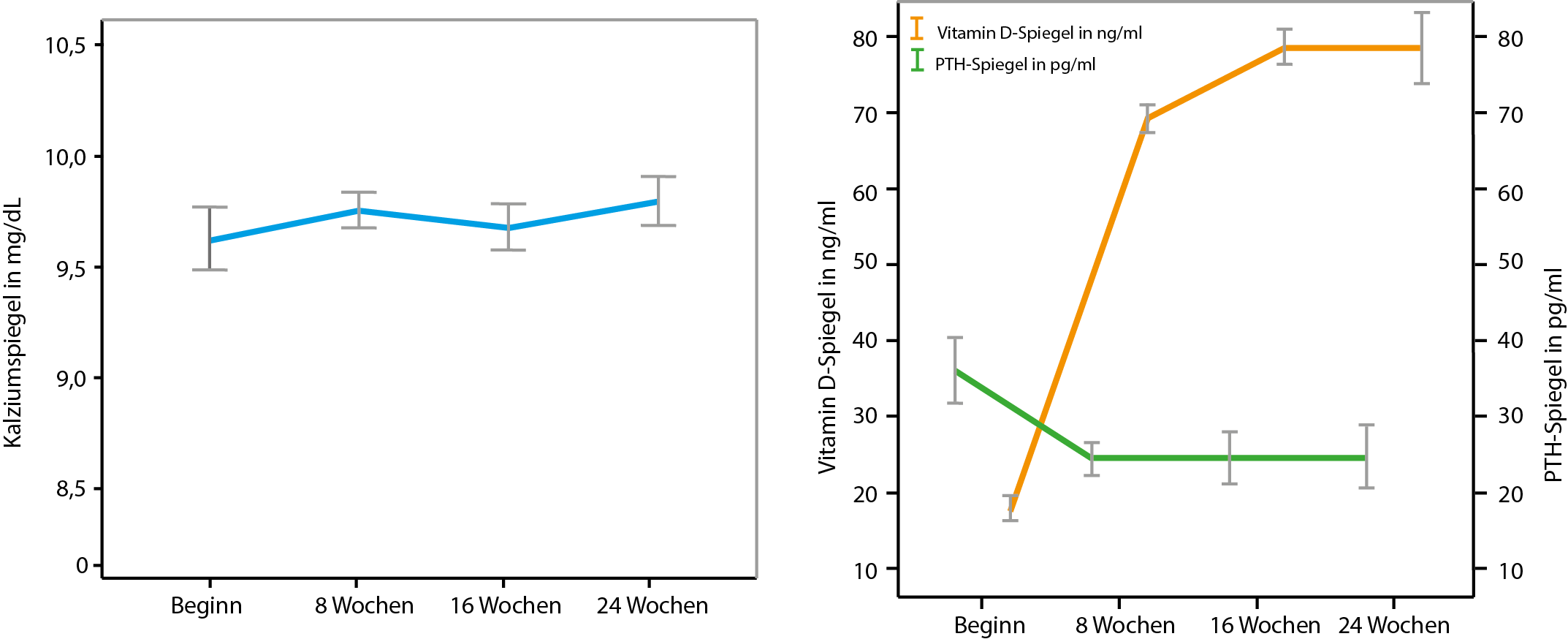
Abb. 5: Auf der linken Seite repräsentiert der Graph die Kalziumwerte im Serum bei einer Dosierung von 10.000 I.E./Tag über den Untersuchungszeitraum von 24 Wochen. Auf der rechten Seite sind der Vitamin D-Spiegel und der Parathormonverlauf aus dem gleichen Zeitraum abgebildet. Somit zeigt auch diese Untersuchung ganz deutlich, dass sich (innerhalb der angegebenen Grenzen) der Kalziumspiegel unabhängig von der Vitamin D-Zufuhr nicht signifikant verändert (nach Shirvani, A. et al., 2019).
Es besteht also eine hohe Anwendungssicherheit bei der Supplementation von Vitamin D. Die Änderung von Grenzwerten ist allerdings bekanntlich ein schwieriger und langwieriger Prozess. Er muss dennoch jetzt angestoßen werden, um das Ausmaß der weit verbreiteten Vitamin D-Unterversorgung baldmöglichst problemlos und nachhaltig durch Ergänzungsmaßnahmen verringern zu können. Die SonnenAllianz empfiehlt daher, sich bei der Einnahme an dem dafür vorgesehenen Bedarfsrechner zu orientieren, den wir auf unserer Website kostenlos zur Verfügung stellen.
Zudem sind bei längerfristigen Tagesdosierungen oberhalb von 5000 I.E. regelmäßige Laboruntersuchungen und eine Rücksprache mit dem behandelnden Arzt dringend zu empfehlen, um Abweichungen vom Referenzbereich für Vitamin D (60 – 90 ng/ml), Kalzium (2,0 – 2,6 mmol/l oder 8,5 – 10,0 mg/dl) und für den Parathormonspiegel frühzeitig zu erkennen.
Quellen:
Grant, W. B., & Holick, M. F. (2005, June). Benefits and requirements of vitamin D for optimal health: A review. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/15989379
Hathcock, J. N., Shao, A., Vieth, R., & Heaney, R. (2007, January). Risk assessment for vitamin D. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/17209171
Hollis, B. W. (2005). Circulating 25-Hydroxyvitamin D Levels Indicative of Vitamin D Sufficiency: Implications for Establishing a New Effective Dietary Intake Recommendation for Vitamin D. The Journal of Nutrition, 135(2), 317–322. doi: 10.1093/jn/135.2.317
Holick, M. F. (2002, September). Sunlight and vitamin D: both good for cardiovascular health. Retrieved from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1495109/.
Vieth, R. (2006, April). Critique of the considerations for establishing the tolerable upper intake level for vitamin D: Critical need for revision upwards. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/16549491
Kimball, S. M., Ursell, M. R., O’Connor, P., & Vieth, R. (2007, September). Safety of vitamin D3 in adults with multiple sclerosis. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/17823429
Ekwaru, J. P., Zwicker, J. D., Holick, M. F., Giovannucci, E., & Veugelers, P. J. (2014). The Importance of Body Weight for the Dose Response Relationship of Oral Vitamin D Supplementation and Serum 25-Hydroxyvitamin D in Healthy Volunteers. PLoS ONE, 9(11). doi: 10.1371/journal.pone.0111265
Shirvani, A., Kalajian, T. A., Song, A., & Holick, M. F. (2019). Disassociation of Vitamin D’s Calcemic Activity and Non-calcemic Genomic Activity and Individual Responsiveness: A Randomized Controlled Double-Blind Clinical Trial. Scientific Reports, 9(1). doi: 10.1038/s41598-019-53864-1
Abbildungen: Spitz, J. (2018). Vitamin-D-Mangel: Die unterschätzte Gefahr. Schlangenbad: Gesellschaft für Medizinische Information und Prävention.
Bild: Valerii Honcharuk /adobe.stock