Immer wieder begegnen wir Schlagzeilen und Artikeln mit der Behauptung, dass im Solarium keine oder kaum Vitamin D-Bildung möglich sei.
Inzwischen belegen jedoch verschiedene internationale Studien, dass die Nutzung von Sonnenbänken sehr wohl zu einem angemessenen Vitamin D-Status beitragen kann. In diesem Beitrag stellen wir Ihnen einige wichtige Studien zum Thema vor.
Bereits im Jahre 2007 veröffentlichte der international renommierte Vitamin D-Forscher Dr. Michael Holick eine Studie (1) im Journal of Bone and Mineral Research, die sich u.a. mit der Verwendung von UV-Quellen in Innenräumen zur Produktion von Vitamin D befasste.
Im Rahmen dieser Studie nutzten 15 Probanden drei Mal pro Woche eine Sonnenbank, deren Strahlenspektrum einen UV-B-Anteil von 5% aufwies. Dabei wurde die Expositionsdauer dem jeweiligen Hauttyp der Probanden so angepasst, dass sie einer - vor Sonnenbrand und Hautrötungen sicheren - minimalen Erythemdosis (kurz: MED; ein Maß für die Toleranz der menschlichen Haut gegenüber UV-Strahlung) von ca. 0,75 ausgesetzt waren [zur Einordnung: 1 MED UV-B-Strahlung kann Rötungen und Sonnenbrand verursachen und ist vergleichbar mit der Einnahme von 10.000 bis 25.000 I.E. Vitamin D].
Bei den Studienteilnehmern mit Hauttyp 2 (hell, verbrennt leicht) und Hauttyp 3 (dunklere, weiße Haut, bräunt nach der ersten Verbrennung) kam es zu einer enormen Verbesserung des Vitamin D-Status: Nach einer Woche der Exposition war der Vitamin D-Spiegel um 50% gestiegen, nach weiteren 5 Wochen um 150%. Anschließend erreichte der Vitamin D-Spiegel ein Plateau, welches bis Woche 7 erhalten blieb. Dr. Holick und seine Kollegen schlussfolgerten, dass künstliche UV-B-Quellen eine ausgezeichnete Quelle für die Produktion von Vitamin D in der Haut sind.
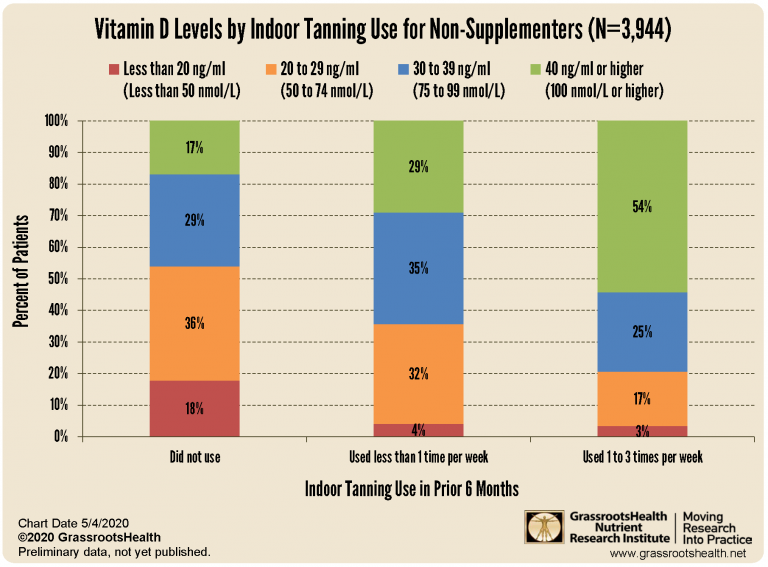
Zu diesem Fazit kam auch das GrassrootsHealth Research Institute, welches im Jahr 2020 eine Befragung inkl. Vitamin D-Testung unter 3944 Teilnehmern durchführte, die keine Vitamin D-Supplemente einnahmen (2). Die Teilnehmer, die in den letzten 6 Monaten häufig (1-3 Mal pro Woche) Innenbräuner genutzt hatten, wiesen einen durchschnittlichen Vitamin D-Spiegel von 41 ng/ml auf, während seltene Nutzer (weniger als 1 Mal pro Woche) im Durchschnitt einen Wert von 33 ng/ml und Nicht-Nutzer einen Wert von 29 ng/ml hatten. Mehr als die Hälfte (54%) der regelmäßigen Solarien-Nutzer hatte einen angemessenen Vitamin D-Spiegel von 40 ng/ml oder höher.
Bei den Umfragedaten bleibt allerdings unklar, über welchen UV-B-Anteil die genutzten Solarien verfügten.
Abbildung 1: Vitamin D-Spiegel von Solarien-Nutzern (ohne Vitamin D-Supplementierung) nach Nutzungs-Häufigkeit in den letzten 6 Monaten. Bildquelle: GrassrootsHealth Nutrient Research Institute.
Der UV-B-Anteil als entscheidender Faktor
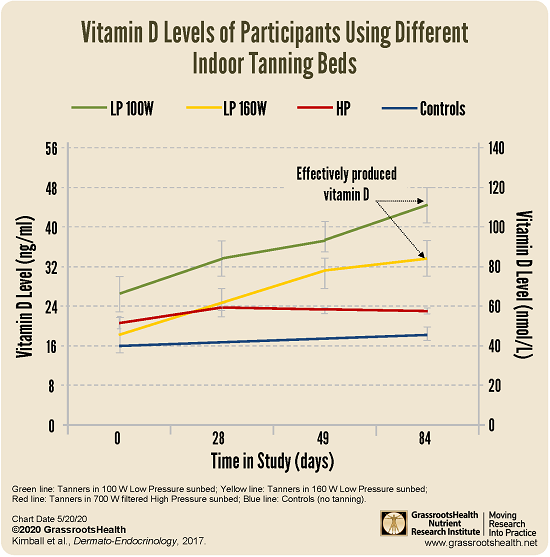
Eine aktuellere Studie der kanadischen Autoren Kimball, Lee und Vieth aus dem Jahr 2017 (3) zeigte ebenfalls, dass durch die Nutzung von Sonnenbänken angemessene Vitamin D-Spiegel erreicht werden können, sofern die Geräte über einen UV-B-Strahlungsanteil verfügen, der annähernd der Sommersonne im Freien entspricht. In dieser Studie wurden Sonnenbänke mit verschiedenen Leuchtmitteln und somit unterschiedlichem UV-B-Anteil berücksichtigt.
Mehr als 75% der insgesamt 85 Studienteilnehmer wiesen zu Beginn der Studie einen Vitamin D-Mangel auf (<30 ng/ml oder <75 nmol/L). Die Probanden wurden in 4 Gruppen aufgeteilt: Gruppe 1 (grüne Linie) nutzte Sonnenbänke mit 100 W Niederdruck-Leuchtstoffröhren (4,2 % UV-B-Anteil), in Gruppe 2 (gelbe Linie) waren es 160 W und 2,2 % UV-B-Anteil. Den Teilnehmern in Gruppe 3 (rote Linie) wurden Sonnenbänke mit 700 W Hochdruck-Metallhalogenlampen mit einem UV-B-Anteil von 0,8 % zur Verfügung gestellt. Gruppe 4 (blaue Linie) nutzte keine Sonnenbank und diente somit als Kontrollgruppe.
Gruppe 1 bis 3 nutzte die Sonnenbänke für einen Zeitraum von 12 Wochen (3-mal pro Woche in den ersten 4 Wochen und 2-mal pro Woche für den restlichen Zeitraum). Auch in dieser Studie wurde die (mit der Zeit steigende) Nutzungsdauer individuell dem Hauttyp angepasst, um Sonnenbrände zu vermeiden.
Abbildung 2 veranschaulicht deutlich die Unterschiede im Anstieg des Vitamin D-Levels bei den verschiedenen Studiengruppen. In Gruppe 1 und 2 konnte in den 12 Wochen eine durchschnittliche Erhöhung des Vitamin D-Spiegels um 17 ng/ml (42 nmol/L) erreicht werden. Im Vergleich zum Vitamin D-Ausgangswert zu Beginn der Studie waren die Anstiege teilweise statistisch signifikant (in Gruppe 1 in Woche 9 (p<0.001) und 12 (p<0.001), in Gruppe 2 in Woche 12 (p = 0.05)). Im Gegensatz dazu gab es keine statistisch signifikanten Verbesserungen des Vitamin D-Spiegels in den Gruppen 3 und 4.
Abbildung 2: Vitamin D-Spiegel von Nutzern unterschiedlicher Sonnenbänke (Kimball, Lee & Vieth, 2017; grüne Linie: Nutzer von Sonnenbänken mit 100 W Niederdruck-Leuchtstoffröhren mit 4,2 % UV-B-Anteil; gelbe Linie: Nutzer von Sonnenbänken mit 160 W Niederdruck-Leuchtstoffröhren mit 2,2 % UV-B-Anteil; rote Linie: Nutzer von Sonnenbänken mit 700 W Hochdruck-Metallhalogenlampen mit 0,8 % UV-B-Anteil; blaue Linie: Kontrollgruppe – keine Sonnenbanknutzung). Bildquelle: GrassrootsHealth Nutrient Research Institute.
Fazit:
Die besprochenen Studiendaten zeigen, dass die Nutzung von Solarien zu einem angemessenen Vitamin D-Status beitragen kann. Die Studienergebnisse von Kimball et al. (2017) machen dabei deutlich, dass der UV-B-Anteil der Geräte entscheidend für die Effektivität der Vitamin D-Produktion ist: Je mehr der UV-B-Strahlungsanteil des verwendeten Gerätes dem der natürlichen Sommersonne (ca. 5 % Anteil) entspricht, desto eher kann durch die künstliche Besonnung ein adäquater Vitamin D-Spiegel (> 40 ng/ml) erreicht werden. Zudem ist – wie auch bei der natürlichen Sonne – eine regelmäßige Nutzung ausschlaggebend, um in den Bereich eines angemessenen Vitamin D-Spiegels zu kommen und diesen aufrecht zu erhalten.
Für einen sicheren Umgang mit Sonnenbänken, beachten Sie unbedingt unsere Tipps zum Sonnen im Solarium >>
Welche gesundheitsfördernden Wirkungen das natürliche und künstliche Licht abseits vom Vitamin D hat, können Sie hier nachlesen >>
Quellen:
(1) Holick, M. F., Chen, T. C., Lu, Z. & Sauter, E. (2007). Vitamin D and Skin Physiology: A D-Lightful Story. Journal of Bone and Mineral Research, 22(S2), V28–V33. https://doi.org/10.1359/jbmr.07s211
(2) GrassrootsHealth Research Institute (2020). UV Exposure from Sources Other Than the Sun. Abgerufen am 22.03.2021 von https://www.grassrootshealth.net/blog/uv-exposure-sources-sun/
(3) Kimball, S. M., Lee, J. & Vieth, R. (2017). Sunbeds with UVB radiation can produce physiological levels of serum 25-Hydroxyvitamin D in healthy volunteers. Dermato-Endocrinology, 9(1), e1375635. https://doi.org/10.1080/19381980.2017.1375635
Titelbildquelle:
Photo by Rich Smith on Unsplash