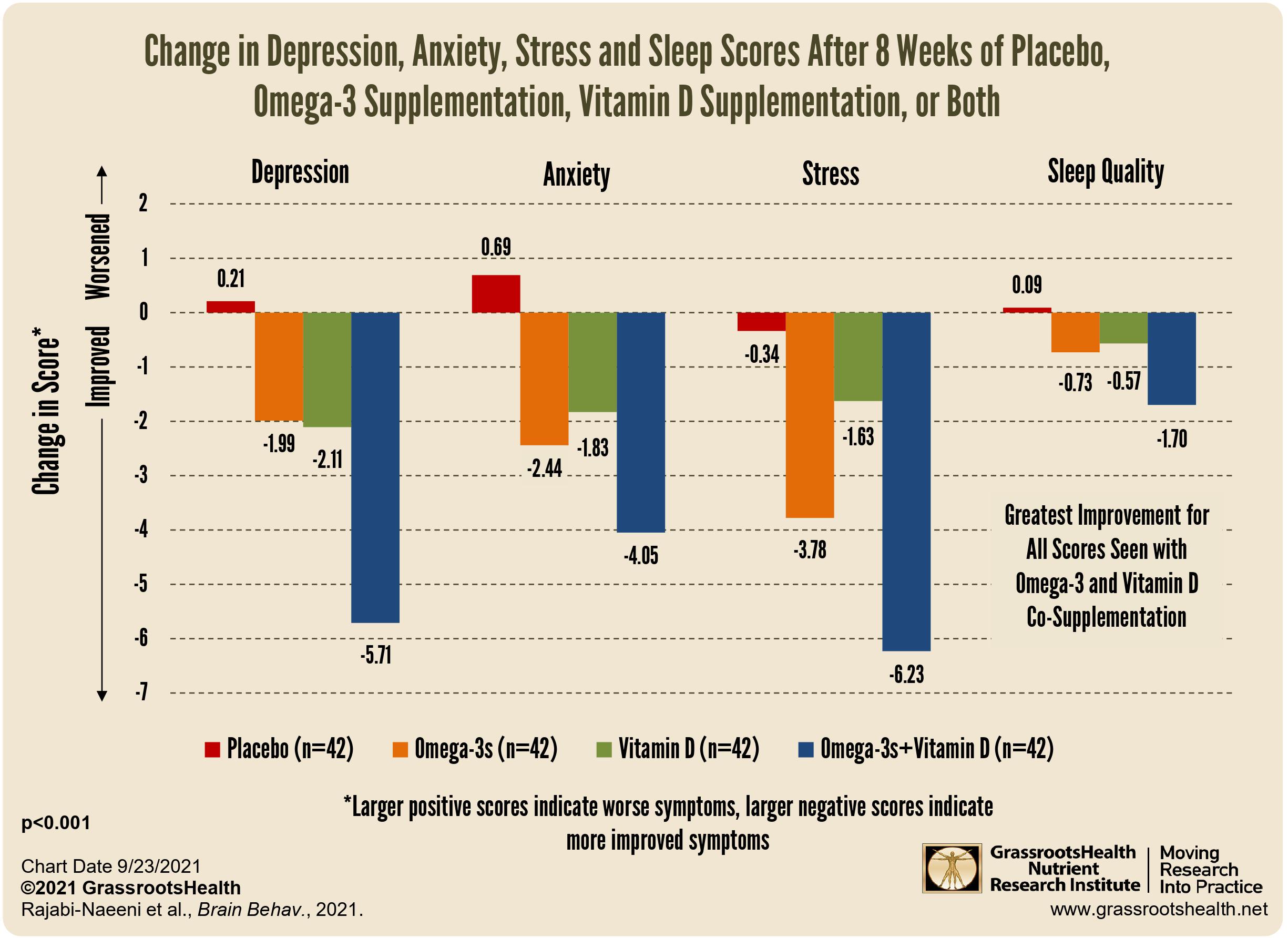
Psychische Erkrankungen wie Depressionen, Angststörungen und Verhaltensauffälligkeiten gehören weltweit zu den häufigsten Störungen bei Kindern und Jugendlichen. Besonders besorgniserregend ist, dass Vitamin-D-Mangel in dieser Altersgruppe weit verbreitet ist und bei der Entstehung von Depressionen eine Rolle spielen kann. Studien zeigen, dass sich sowohl der Ausgleich eines Vitamin-D-Mangels als auch die Einnahme von Omega-3-Fettsäuren positiv auf das psychische Wohlbefinden auswirken können. Gerade für junge Menschen, die sich noch in der Entwicklung befinden, scheint dies von großer Bedeutung zu sein.
Vitamin-D-Mangel erhöht das Risiko für Depressionen bei Kindern und Jugendlichen
Eine umfassende Studie (CASPIAN-III) untersuchte 1095 Kinder und Jugendliche im Iran und stellte einen signifikanten Zusammenhang zwischen Vitamin-D-Mangel und psychischen Beschwerden wie Ärger, Angst, Schlafstörungen und Traurigkeit fest. Etwa 40 % der Teilnehmer wiesen extrem niedrige Vitamin-D-Spiegel auf (< 10 ng/ml). Bei Jugendlichen mit ausreichenden Vitamin-D-Spiegeln lag die Häufigkeit von Depressionen bei 16 %, während sie bei Jugendlichen mit Vitamin-D-Mangel auf 31,4 % anstieg – eine Verdoppelung des Risikos für depressive Symptome (1).
Verbesserung der Depressionssymptomen durch Vitamin-D-Supplementierung
Ein weiteres Experiment zeigte die Wirkung einer Vitamin-D-Supplementierung bei Kindern und Jugendlichen mit einem Vitamin-D-Spiegel von 12 ng/ml oder weniger. Im Rahmen einer vierwöchigen Studie erhielten die Teilnehmer täglich 2.460 I.E. Vitamin D. Nach 28 Tagen hatten sich die die Vitamin-D-Spiegel im Durchschnitt um 14 ng/ml verbessert, und die Eltern der Teilnehmer berichteten von einer deutlichen Abnahme depressiver Symptome (2).
Bessere Stimmung bei Mädchen mit PMS und Vitamin-D-Mangel
Eine weitere Studie hat untersucht, wie sich hochdosierte Vitamin-D-Supplementierung auf die mentale Gesundheit auswirkt – mit spannenden Ergebnissen. 940 jugendliche Mädchen erhielten über neun Wochen wöchentlich 50.000 I.E. Vitamin D. Ziel war es, die Wirkung auf Depression und Aggression zu erforschen.
Reduktion von Depressionssymptomen: Mithilfe des Beck Depression Inventory-II (BDI-II), einem weltweit anerkannten Test zur Messung depressiver Symptome, wurde eine deutliche Verbesserung festgestellt. Die durchschnittliche Verbesserung der Punktwerte in den verschiedenen Depressionskategorien war wie folgt:
- Milde Depression: Reduktion um 1 Punkt (von 16 auf 15)
- Moderate Depression: Reduktion um 3 Punkte (von 23 auf 20)
- Schwere Depression: Reduktion um 7 Punkte (von 33 auf 26)
Diese Ergebnisse verdeutlichen, dass die Vitamin-D-Supplementierung depressive Symptome in allen Schweregraden signifikant lindern konnte, mit den stärksten Effekten bei schwerer Depression
Der BDI-II ist ein Selbstbewertungsfragebogen mit 21 Fragen, der depressive Symptome anhand einer Punkteskala von 0 bis 63 erfasst. Jede Frage bietet vier Antwortmöglichkeiten, die von „keine Symptome“ bis „starke Symptome“ reichen. Die Gesamtpunktzahl gibt den Schweregrad der Depression an:
- 0–13 Punkte: Normalzustand
- 14–19 Punkte: Milde Depression
- 20–28 Punkte: Moderate Depression
- 29–63 Punkte: Schwere Depression
Die Studie konnte zeigen, dass Vitamin D besonders bei moderater und schwerer Depression zu einer deutlichen Verbesserung führte, wobei auch bei milden Symptomen positive Effekte sichtbar wurden (3).
Omega-3-Fettsäuren und ihre Wirkung auf das psychische Wohlbefinden
Omega-3-Fettsäuren, insbesondere EPA, zeigen auch eine vielversprechende Wirkung auf die psychische Gesundheit. Studien haben gezeigt, dass höhere Omega-3-Spiegel im Blut signifikant mit einem geringeren Risiko für mittelschwere bis schwere Depressionen einhergehen. In einer umfassenden Auswertung von 33 Metaanalysen zeigte sich, dass Omega-3-Supplemente mit einem EPA-Gehalt von mindestens 50 % besonders wirksam gegen die Symptome einer Major Depression sind. Auch bei Angstzuständen, ADHS und anderen Verhaltens- und Stimmungsstörungen zeigen Omega-3-Fettsäuren positive Effekte (4).
Fazit
Die Supplementierung von Vitamin D und Omega-3-Fettsäuren bietet eine einfache, sichere und effektive Möglichkeit, die geistige Gesundheit von Kindern und Jugendlichen zu fördern. Da diese Nährstoffe eine große Rolle im Gehirnstoffwechsel spielen, lohnt es sich, den eigenen Status regelmäßig zu überprüfen und eine ausreichende Versorgung sicherzustellen.
Quellenangabe:
-
-
- Ataie-Jafari, A., Qorbani, M., Heshmat, R., Ardalan, G., Motlagh, M. E., Asayesh, H., Arzaghi, S. M., Tajadini, M. H., Nejatinamini, S., Poursafa, P. & Kelishadi, R. (2015). The association of vitamin D deficiency with psychiatric distress and violence behaviors in Iranian adolescents: the CASPIAN-III study.Journal Of Diabetes & Metabolic Disorders, 14(1). https://doi.org/10.1186/s40200-015-0191-9
-
-
-
- Libuda, L., Timmesfeld, N., Antel, J., Hirtz, R., Bauer, J., Führer, D., Zwanziger, D., Öztürk, D., Langenbach, G., Hahn, D., Ring, S., Peters, T., Hinney, A., Bühlmeier, J., Hebebrand, J., Grasemann, C. & Föcker, M. (2020). Effect of vitamin D deficiency on depressive symptoms in child and adolescent psychiatric patients: results of a randomized controlled trial.European Journal Of Nutrition, 59(8), 3415–3424. https://doi.org/10.1007/s00394-020-02176-6
-
-
-
- Bahrami, A., Mazloum, S. R., Maghsoudi, S., Soleimani, D., Khayyatzadeh, S. S., Arekhi, S., Arya, A., Mirmoosavi, S. J., Ferns, G. A., Bahrami-Taghanaki, H. & Ghayour-Mobarhan, M. (2017). High Dose Vitamin D Supplementation Is Associated With a Reduction in Depression Score Among Adolescent Girls: A Nine-Week Follow-Up Study.Journal Of Dietary Supplements, 15(2), 173–182. https://doi.org/10.1080/19390211.2017.1334736
-
-
-
- Omega-3 Effekt on Depression Backed by Strongest Level of Evidence. (2019, 13. September). GrassrootsHealth Nutrient Research Institute. https://www.grassrootshealth.net/blog/evidence-omega-3s-depression/
-
Bildquelle:
Irina Mikhailichenko / Shutterstock