Unter Lichttherapie oder auch Phototherapie versteht man eine Behandlungsmethode durch den Einsatz von speziellen Lampen, die weißes fluoreszierendes Licht abgeben. Der UV-Anteil wird dabei teilweise herausgefiltert während die Lichtintensität mindestens 2.500 Lux und je nach Intensität sogar über 10.000 Lux betragen kann. Mehrere Studien zeigen einen positiven Effekt der Lichttherapie bei saisonalen Depressionen oder Stimmungsschwankungen und weisen darauf hin, dass eine Lichttherapie bzw. Phototherapie zur Linderung der Symptome führen kann [1].
Bereits im Jahr 2005 wurden im Rahmen einer Metaanalyse aus 20 Studien rund um das Forscherteam von Golden et al. vielversprechende Ergebnisse zum Thema Depression publiziert. Für die Metaanalyse wurden die Studien nach folgenden Anwendungskriterien kategorisiert in:
- Behandlung mit hellem Licht für saisonale-affektive Störungen (Winterdepression),
- Behandlung mit hellem Licht für nicht-saisonbedingte Depressionen,
- Behandlung durch Dämmerungssimulation für saisonale-affektive Störungen,
- Behandlung mit hellem Licht als Zusatzbehandlung in Kombination mit herkömmlichen Antidepressiva bei nicht-saisonaler Depression.
Die zusammenfassende Recherche zeigte signifikante Verringerungen der Depressionssymptome nach der Lichttherapie bei saisonalen-affektiven Störungen und bei nicht-saisonalen Depressionen sowie eine signifikante Wirkung der Dämmerungssimulation bei saisonaler-affektiver Störung.
Bei der Auswertung von 4 Studien stellte sich heraus, dass sich der Remissionsgrad für saisonal-affektive Störungen um den Faktor 2,9 verbesserte, was eine signifikante Abschwächung der Symptome bedeutet [2].
Anwendungsempfehlungen für einen gesunden Umgang mit Sonnenlicht und Lichttherapie
Unserer Meinung nach Grund genug, sich dem Thema auch in der täglichen Praxis zu widmen. Egal ob künstliche oder natürliche Lichttherapie durch die Sonnenstrahlung — der optimale Zeitpunkt für eine solche Anwendung ist direkt nach dem Aufstehen am frühen Morgen. Dadurch wird die Melatoninproduktion gestoppt und folgend setzt dessen Produktion am Abend früher ein und führt zu einem leichteren Einschlafen. So wird der zirkadiane Rhythmus positiv beeinflusst, lindert Depressionen und verbessert die Schlafqualität [3]. Für eine regelrechte Anwendung folgen nun einige Empfehlungen für den Umgang mit Licht von Prof. Dr. Seheult, Facharzt für Innere Medizin, Schlafmedizin, Intensivmedizin und Lungenkrankheiten, aus seinem YouTube Video: Sunlight: Optimize Health and Immunity (Light Therapy and Melatonin), siehe unten.
- Die tägliche Sonnenlicht-Exposition sollte bestenfalls früh morgens, wenn möglich noch vor 09:00 Uhr stattfinden.
- Die Photorezeptoren in der Retina benötigen sehr helles Licht, um aktiviert zu werden. Bei sehr hellem Licht bzw. sonnigem Wetter erfolgt diese Aktivierung in 30 Sekunden, bei bewölktem Himmel jedoch benötigt es 5-20 min.
- Es sollten keine Sonnenbrillen, Fenster oder Windschilde das Sonnenlicht durchbrechen, da sie die Retinastimulation verzögern. Anders verhält es sich mit optischen Brillen und Kontaktlinsen, die nicht in der Lage sind das Licht zu brechen.
- Sollte keine Sonnenlicht-Exposition möglich sein, stellen Lichttherapie-Geräte eine gute Alternative dar. Mit einer Lichtintensität von ca. 10 000 Lux reicht eine Behandlung für 20-30 min pro Tag. Für einen wirksamen Effekt sollte der Patient ca. 50-80 cm vom Gerät mit geöffneten und nicht bedeckten Augen entfernt sitzen [1].
- Blaues natürliches Licht aus natürlichen Quellen während des Tages ist gut und deshalb sollten keine Brillen getragen werden, die blaues Licht blockieren.
- Der Lichteinfluss nach Sonnenuntergang sollte so gut wie möglich minimiert und eher Licht mit roter Wellenlänge bevorzugt werden. Dazu eignen sich Blaulichtfilter bei elektronischen Geräten und/oder die Verwendung von Blaulichtbrillen.
- Generell sollten Bildschirme idealerweise 2 Stunden vor dem Schlafengehen gemieden werden.
Und hier das Informationsvideo von Dr. Seheult:
Sie sehen gerade einen Platzhalterinhalt von Youtube. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr Informationen1. Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN). (2015). S3-Leitlinie/Nationale VersorgungsLeitlinie Unipolare Depression Langfassung. https://www.dgppn.de/_Resources/Persistent/d53e5967ade4134e444e71973752e10bcaebda79/S3-NVL_depression-2aufl-vers1-kurz.pdf
2. Golden, R. N., Gaynes, B. N., Ekstrom, R. D., Hamer, R. M., Jacobsen, F. M., Suppes, T., Wisner, K. L. & Nemeroff, C. B. (2005, April). The Efficacy of Light Therapy in the Treatment of Mood Disorders: A Review and Meta-Analysis of the Evidence. American Journal of Psychiatry, 162(4), 656–662. https://doi.org/10.1176/appi.ajp.162.4.656
3. Brainard, G. C., Sliney, D., Hanifin, J. P., Glickman, G., Byrne, B., Greeson, J. M., . . . Rollag, M. D. (2008, October). Sensitivity of the human circadian system to short-wavelength (420-nm) light. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/18838601
Bild: RFBSIP/stock.adobe









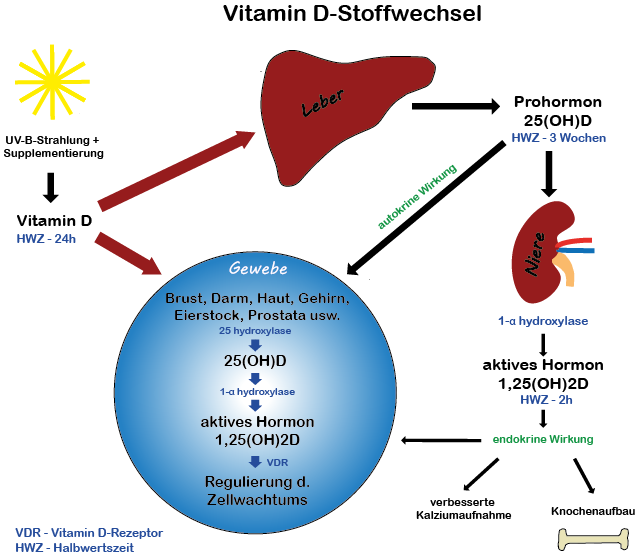

 Außerdem sind in Öl-freien Kapseln auch die notwendigen Füllstoffe zu beachten. Diese sind bestenfalls natürlichen Ursprungs und stehen nicht im Verdacht, die Aufnahmefähigkeit negativ zu beeinflussen oder andere nachteilige Wirkungen auszulösen - je weniger Zusatzstoffe, desto besser! Um sicher zu gehen, lesen Sie am besten die Herstellerangaben auf der Verpackung. Bei Tabletten könnten sich darüber hinaus Bindestoffe, die für die Formgebung notwendig sind, als nachteilig erweisen.
Außerdem sind in Öl-freien Kapseln auch die notwendigen Füllstoffe zu beachten. Diese sind bestenfalls natürlichen Ursprungs und stehen nicht im Verdacht, die Aufnahmefähigkeit negativ zu beeinflussen oder andere nachteilige Wirkungen auszulösen - je weniger Zusatzstoffe, desto besser! Um sicher zu gehen, lesen Sie am besten die Herstellerangaben auf der Verpackung. Bei Tabletten könnten sich darüber hinaus Bindestoffe, die für die Formgebung notwendig sind, als nachteilig erweisen.