Seit Jahrzehnten wird versucht, das Sonnenlicht oder das Sonnenlicht nachahmende Lichtquellen (Sonnenbänke) generell als gefährlich und schädlich darzustellen. Dies geschieht entweder aus gut gemeinten Gesundheitsaspekten heraus oder aber gezielt vor dem Hintergrund industrieller Interessenlagen insbesondere der Pharma- und Kosmetikindustrie. Wie bei allen äußeren Einflüssen gilt auch hier: die Dosis entscheidet darüber, ob der Einfluss der Sonnenstrahlung oder künstlicher Sonne gesundheitsfördernd oder schädlich ist.

Der Artikel in Kürze:
› Hautkrebs ist nicht gleich Hautkrebs – ein paar grundlegende Fakten
› Das maligne Melanom (schwarzer Hautkrebs) – so vermeiden Sie ihn
› Weißer Hautkrebs (Basalzellkarzinome, Plattenepithelkarzinom)
› Risikofaktor Sonnenschutzmittel – Das sollten sie unbedingt wissen
Hautkrebs ist nicht gleich Hautkrebs
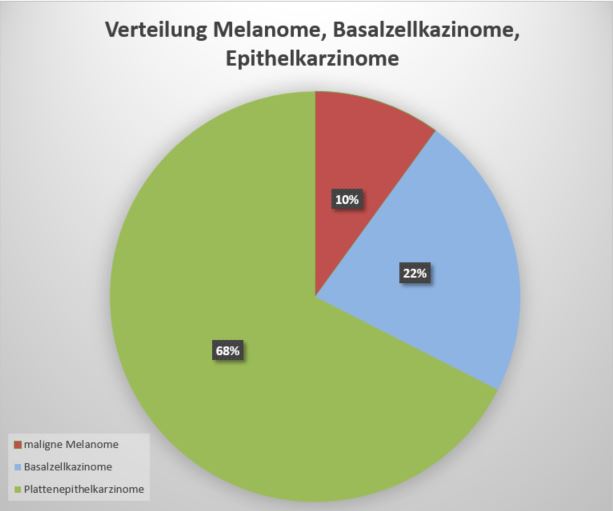
Wenn in Medien regelmäßig über die häufigste Krebsart berichtet wird, so wird dabei selten erwähnt, dass es sich in 90% der Fälle um den sogenannten “weißen Hautkrebs” handelt. Denn nur ca. 10% aller sogenannten Hautkrebsfälle werden vom “schwarzen Hautkrebs”, dem malignem Melanom ausgemacht. Das maligne Melanom kann bereits ab einem Millimeter Dicke metastasieren und ist oft schwer zu diagnostizieren. Im Jahr 2016 waren etwa 23.000 Neuerkrankungen pro Jahr und damit nur 4-5% aller bösartigen Neubildungen auf diese Erkrankung zurückzuführen. Schwarzer Hautkrebs ist außerdem nur für 1,3% aller 492.000 jährlichen Krebstodesfälle verantwortlich, kann aber bei rechtzeitiger Diagnose in der Regel erfolgreich behandelt werden (1).
Vieles spricht dafür, dass genau dieser bösartige Hautkrebs in seiner Entstehung durch Vitamin D unterbunden wird. Anders sieht es beim sogenannten “weißen Hautkrebs” aus. Er erscheint in Gestalt des Basalzellkarzinoms oder Plattenepithelkarzinoms, metastasiert fast nie und kann operativ leicht und nebenwirkungsfrei entfernt werden und wird in seiner Entstehung durch eine zu große UV-Strahlung begünstigt. Die Bezeichnung “weißer Hautkrebs” ist durch die emotionale Assoziierung und die damit verbundene Angstmache wohl eher kontraproduktiv, nicht zuletzt deshalb weil dadurch die unreflektierte Angst vor der Sonne u.a. durch die Verwechslungsgefahr mit dem malignen Melanom geschürt wird.
Verteilung der Hautkrebsarten in Deutschland (Zahlen aus 1). Der sogenannte bösartige schwarze Hautkrebs (malignes Melanom) macht nur 10% aller in Deutschland diagnostizierten Hautkrebsarten aus. 90% betreffen den gutartigen weißen Hautkrebs (Basalzellkazinom oder Plattenepithelkarzinom).
Wir wollen uns in diesem Artikel aber nun der Frage widmen, wie gefährlich die Sonne nun wirklich ist und stellen, noch bevor wir in die Forschungsliteratur einsteigen fest, dass schwarzer Hautkrebs ein Phänomen moderner Zivilisationen und damit unseres Lebensstils ist. Denn abgesehen von Australien, Neuseeland, Papua-Neuguinea und Südafrika, die geographisch sehr nahe am Äquator liegen, treten die die meisten Fälle im zivilisierten Westen, also Europa und Nordamerika auf. Länder wie Indien, Myanmar, Vietnam, der arabische Raum, Ägypten, Libyen, Marokko oder die Westsahara sind kaum von dieser bösartigen Erkrankung betroffen (Inzidenz: < 0,48 / 100.000 Einwohner), obgleich diese deutlich näher am Äquator liegen und daher eine weit höhere Sonnenintensität aufweisen als beispielsweise Deutschland (Inzidenz: >4,2 / 100.000 Einwohner), wo Melanome 8 mal häufiger diagnostiziert werden als in den genannten Ländern (2).
Steiler Anstieg der Hautkrebsraten trotz immer weniger Aufenthalt an der Sonne
Noch vor hundert Jahren hat ein großer Teil der Menschen in den heutigen Industrieländern im Freien gearbeitet: Bauern, Gärtner, Landarbeiter, Fuhrknechte, Maurer, Dachdecker, Laufburschen, Marktfrauen, Postboten. Heute arbeitet nur noch ein Zehntel der Erwerbstätigen im Freien. Damals, als ein großer Teil des Volkes sein Arbeitsleben im Freien verbrachte, gab es so gut wie keinen Hautkrebs, selbst wenn die Zahlen mit der niedrigeren Lebenserwartung bereinigt werden.
Seit 1955 dagegen, als eine ständig wachsende Zahl von Menschen in geschlossenen Räumen arbeitete, sind die Hautkrebszahlen angestiegen. Allerdings auch der Drang der Menschen, den Sonnenmangel im Arbeitsjahr durch „Schock-Besonnung“ in den Ferien zu kompensieren, was in der Tat das Melanomrisiko erhöht.
Das maligne Melanom (schwarzer Hautkrebs)
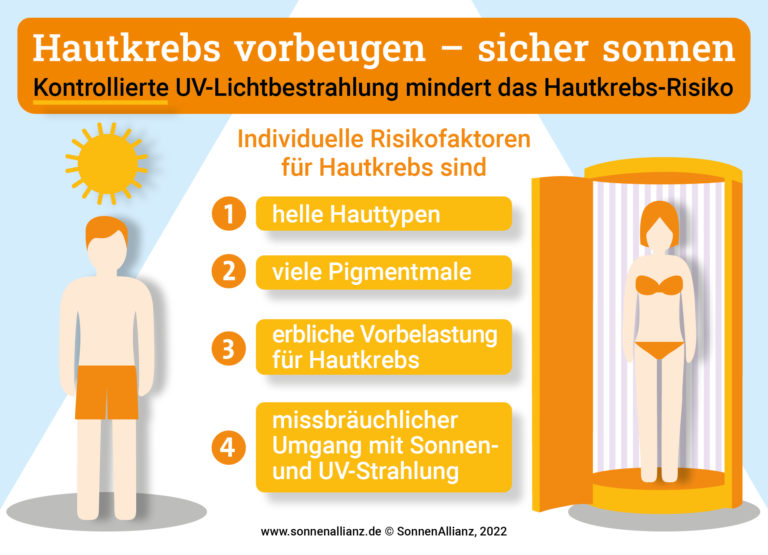
Eindeutig wird das Hautkrebs-Risiko bestimmt von genetischen Faktoren wie: Hautkrebs in der Familie, Anzahl der Muttermale (Naevi) und Sommersprossen, Hauttyp etc. Weitere Risikofaktoren sind die alternde Bevölkerung (Hautkrebs ist eine „Alterskrankheit“), Umweltverschmutzung, falsche Ernährung (3,4) und auch karzinogene Inhaltsstoffe in Sonnenschutzmitteln wird als Ursache für Melanome diskutiert.

Der sprunghafte Anstieg der Melanom-Fälle in den Statistiken ab dem Jahr 2008 hat – von den Verfassern des Krebsregisters des Robert-Koch-Instituts selbst immer wieder angemerkt – auch mit verstärkten Screenings, den verfeinerten Screening-Methoden und der modernen Diagnostik zu tun. Die Melanom-Inzidenz hat sich seit den 1970er Jahren bis ins Jahr 2016 mehr als verfünffacht und stieg dabei auf 23.200 Fälle, während die Sterberate bei Männern leicht zugenommen hat. Die 5-Jahres-Überlebensraten liegen bei 93% für Männer und 91% bei Frauen, wohl auch, weil zwei Drittel aller Melanome noch im frühen Stadium entdeckt werden (5).
Ist die UV-Strahlung gefährlich?
Nach derzeitigem Wissensstand gibt es einen gewissen Zusammenhang zwischen intermittierender („unvorbereitet“ in größeren Abständen und mit hoher Dosis) Sonnen- und Sonnenbank-Exposition und der Bildung von Melanomen. Jedoch gibt es keinen Zusammenhang oder gar einen umgekehrten Zusammenhang zwischen der Entstehung von Hautkrebs und regelmäßigem, moderatem Sonnen (6,7).
Bei der einer Studie U.S. Navy aus dem Jahr 1990 wurden insgesamt 176 bestätigte Fälle von Melanomen bei weißen männlichen Marinesoldaten im aktiven Dienst identifiziert. Bereits damals stellte man fest, dass die höchste Inzidenz von malignen Melanomen nicht beim Personal festgestellt wurde das an Deck arbeiten, sondern beim Personal das sich die meiste Zeit im Schiff aufhielt.
Auch waren nicht jene Körperpartien, mit der kumulativ höchsten UV-Exposition (Gesicht und Unterarme) am häufigsten von Melanomen betroffen. Die Inzidenzrate war am Rumpf höher als an Kopf und Armen, die häufiger dem Sonnenlicht ausgesetzt waren.
Das Fazit der Studienautoren: „Die in dieser Studie gewonnenen Erkenntnisse über die anatomische Lage des Melanoms deuten auf eine schützende Rolle kurzer, regelmäßiger Sonneneinstrahlung hin und decken sich mit jüngsten Laborstudien, die gezeigt haben, dass Vitamin D das Wachstum maligner Melanomzellen in Gewebekulturen unterdrückt (18).“
Schweizer Forscher untersuchten im Jahr 2012 das Melanomrisiko für Männer in verschiedenen Berufsgruppen. Die Analyse deckte auf, dass Männer, die im Beobachtungszeitraum 1997 – 2001 einen akademischen, kaufmännischen oder technischen Beruf ausübten, ein überdurchschnittliches Melanom-Risiko aufwiesen.
Die Forscher sehen die Ergebnisse als Untermauerung für die These, dass die intermittierende (schockartige und unregelmäßige) Sonnenexposition der entscheidende Faktor für Entstehung Melanome ist (19).
In einer 2009 durchgeführten Analyse aus 7 Studien mit insgesamt 12216 Beteiligten, konnte auf nördlichen Breitengraden von 45°aufwärts (betrifft z.B. Deutschland, Österreich, Schweiz) kein Zusammenhang von Melanominzidenz und der lebenslänglichen Sonnenexposition im Freien festgestellt werden. Weder an Kopf, Hals Rumpf oder an den Gliedmaßen traten, durch vermehrte über die Lebenszeit angehäufte UV-Exposition, mehr bösartige Hauttumore auf. Anders ausgedrückt kann also die pauschale Aussage: “Je mehr Sonnenexposition, desto höher das Melanomrisiko” als Mythos eingeordnet werden (8).
In weiteren 12 Studien der gleichen Analyse wurde weiters unabhängig vom bewohnten Breitengrad intermittierendes “Sonnenbaden und Aktivitäten im Badeanzug” mit dem Risiko einer Melanom-Inzidenz ermittelt. Sogar hierbei waren der Kopf- und Nackenbereich im Gegensatz zum Rumpfbereich (+50% Risiko) und Gliedmaßen (+40% Risiko) nicht von einem höherem Melanomrisiko betroffen. Die Körperpartien, die am häufigsten der Sonne ausgesetzt wurden, waren also weniger oft von der Melanom-Bildung betroffen. Für den Kopf und Nackenbereich, die wohl über die Lebenszeit verteilt die meiste UV-Strahlung abbekommen, macht es in Bezug auf die Manifestation eines schwarzen Hautkrebses demnach also keinen Unterschied ob eine niedrige oder häufige Sonnenexposition vorliegt. Die logische Ableitung aus diesen Erhebungen führt zu dem Schluss, dass sich häufige und regelmäßige Besonnung nicht negativ auf das Melanomgeschehen auswirkt. Unregelmäßige und schockartige Besonnung von Hautarealen die keine regelmäßige UV-Exposition gewöhnt sind, erhöht jedoch das Risiko durchaus. Das betrifft zum Beispiel Menschen, die den Großteil des Jahres im Büro verbringen und im Urlaub am Strand auf Mallorca übermäßig in der Sonne baden und sich im schlechtesten Fall auch noch einen Sonnenbrand einfangen.
Sonnenbrände sollten, egal in welchem Alter, in jedem Fall vermieden werde, denn sie sind ein signifikanter Risikofaktor für die Entstehung von malignen Melanomen in allen Breitengraden. So wurde ein Sonnenbrand bei Kindern vor dem 15. Lebensjahr mit einem 50% höheren Risiko bewertet im späteren Leben ein malignes Melanom zu entwickeln. Das trotz alledem eher geringe Risiko erhöhte sich dadurch von 1 zu 10.000 auf 1,5 zu 10.000, wenn ein oder mehrere Sonnenbrände vor dem 15. Lebensjahr auftraten. Kinder sollte daher vor exzessiver UV-Strahlung, falls nötig mit Textilien, geschützt werden ohne ihnen jedoch dabei völlig die Sonnenexposition zu entziehen, denn gerade im Kindesalter ist Sonnenexposition unumgänglich für ein gesundes Heranwachsen und der Ausbildung eines funktionstüchtigen Immunsystems. Sonnencremes sind dabei mit äußerster Vorsicht zu verwenden, was wir am Schluss des Artikels noch näher ausführen werden.
Vitamin D erhöht Überlebenschancen bei schwarzem Hautkrebs

Ergebnisse einer retrospektiven Studie aus England stimmten mit einer schützenden Rolle für Vitamin D im Zusammenhang mit der Wahrscheinlichkeit für eine Melanombildung überein. Die Kohortenstudie untermauerte diese Hypothese und liefert Belege dafür, dass höhere Vitamin D-Werte bei der Diagnose sowohl mit dünneren Tumoren als auch mit einem besseren Überleben von Melanomen assoziiert sind.
Die Autoren kamen zu dem Schluss: “Patienten mit Melanomen und Patienten mit hohem Melanomrisiko sollten sich bemühen, die Vitamin-D-Versorgung sicherzustellen”. Dies heißt aber auch, dass der maßvolle Umgang mit Sonnenstrahlung, vor allem in der Mittagszeit (hoher UVB-Anteil) vor schwarzem Hautkrebs schützt (9).
2021 wurden diese Ergebnisse durch eine systematische Übersichtsarbeit aus Tawan bestätigt. Dafür wurden 25 Studien mit insgesamt 11 166 Melanompatienten eingeschlossen. Es stellte sich heraus, dass ein Vitamin D-Mangel bei Melanompatienten um das doppelte häufiger vorkam, als bei den Kontrollprobanden.
Die eindeutige Schlussfolgerung der Forscher: „Vitamin-D-Mangel ist mit einer höheren Breslow-Dicke und Mortalität bei Melanompatienten verbunden (20).“
Eine amerikanische Studie des nationalen Krebs-Instituts mit 528 Probanden ermittelte eine inverse Korrelation von Sonnenexposition und dem Tod durch Melanome. Konkret hatten Personen, die mindestens einmal in ihrem Leben einen Sonnenbrand hatten, ein 50% geringeres Mortalitätsrisiko und Personen die häufig der Sonne ausgesetzt waren ein 40% geringeres Risiko an einem Melanom zu versterben. Erstaunlicherweise wurde überdies ein ebenfalls umgekehrter Zusammenhang von Sonnen Elastose (UV-bedingte Hautalterung) und dem Tod durch schwarzen Hautkrebs festgestellt. Die Studienautoren schlussfolgerten daher: “Sonneneinstrahlung ist mit einem erhöhten Überleben bei Melanomen verbunden”.
Ein interessanten Detail der 2005 veröffentlichten Studie ist die Zeitspanne der Durchführung in den 1980er Jahren, da es damals kaum Probanden gab, die den Großteil ihres Lebens Sonnenschutzmittel verwendeten, die aber heutzutage sehr oft ein weiterer Risikofaktor für die Melanomentstehung darstellen. Später durchgeführte Studien haben oft das Problem, dass Sonnenschutzmittel nicht oder nur schwer als (Mit-)Ursache von Hautkrebs identifiziert werden können (10).
Ein Überblick von 81 Studien zum Thema „Vitamin D und Tod durch Sonnenlicht“ wurde 2013 von Katie M. Dixon, publiziert. Die Hemmung des UV-induzierten Zelltodes durch Vitamin D-Verbindungen weist demnach eine schützende Wirkung auf Hautzellen auf. UV-Strahlung erhöht die Akkumulation von p53 (tumorsuppressives Protein) in Hautzellen, wodurch einerseits Reparaturgene hochreguliert werden, und andererseits der Tod irreparabel geschädigter Zellen gefördert sowie die DNA-Reparatur erleichtert wird. Darüber hinaus würden die indirekten DNA-Schäden und die Verringerung der DNA-Reparatur, die normalerweise durch Stickoxidprodukte verursacht werden, durch die Fähigkeit von Vitamin D-Verbindungen, Stickoxidprodukte zu reduzieren, vermieden (11).
Eine aktuelle Studie aus 2019 mit 709 Patienten, konnte eine kontrollierende Wirkung auf wuchernde Melanome durch Vitamin D nachweisen. Dies wiederum ist mit weniger Metastasen sowie stärkeren Immunreaktionen verbunden und beeinflusst das Melanomgeschehen daher positiv. Eine gute Vitamin D-Versorgung schützt demnach vor dem melanombedingten Tod auch bei metastasierenden Erkrankungen und verlängert somit das Leben der Betroffenen. Akuter Vitamin D-Mangel hingegen verkürzte das Überleben bei primären Melanomen (12).
Vitamin D schützt vor weißem Hautkrebs
Weißer Hautkrebs machte im Jahr 2016 mit 230.000 Fällen etwa 90% aller Hautkrebserkrankungen aus. Rund Dreiviertel aller weißen Hautkrebserscheinungen beziehen sich auf das Basaliom (Basalzellkarzinom), der damit die häufigste Krebsform weltweit ist. Weißer Hautkrebs betrifft bevorzugt Menschen mit dem helleren Hauttyp I und II.

Weißer Hautkrebs in Form von Basalzellkarzinomen kann prinzipiell am ganzen Körper entstehen: 80 Prozent der Basalzellkarzinome treten aber im Kopf-Hals Bereich auf. Das Durchschnittsalter für die Erkrankung liegt bei etwa 60 Jahren. Seit einiger Zeit tritt das Basaliom aber auch zunehmend in jüngerem Lebensalter auf. Das Basalzellkarzinom bildet nur sehr selten Tochterabsiedlungen (Metastasen). Mediziner bezeichnen das Basaliom daher auch als „halb-bösartigen Tumor“. Bei rechtzeitiger Diagnose ist das Basaliom daher derzeit in etwa 95 Prozent der Fälle heilbar. Selbst wenn das Basalzellkarzinom komplett entfernt wurde und damit ausgeheilt ist, empfiehlt sich wegen eines eventuellen Neuauftretens des Tumors eine regelmäßige Nachsorge.
Das Plattenepithelkarzinom wird auch als Spinaliom, als spinozelluläres Karzinom oder als Stachelzellkrebs bezeichnet und ist nach dem Basalzellkarzinom die zweithäufigste Hautkrebsart. Betroffen sind vor allem Menschen mit dem helleren Hauttyp I und II. Das Durchschnittsalter für das Spinaliom liegt bei etwa 70 Jahren, wobei Männer häufiger daran erkranken als Frauen. Die Heilungschance liegt bei knapp 100% sofern die betroffene Stelle kleiner als 1 cm ist.
Beim weißen Hautkrebs (Basalzellkarzinom, Plattenepithelkarzinom) gibt es, anders als beim schwarzen Hautkrebs, eine deutlich geringere Abhängigkeit vom Breitengrad. Studienergebnissen folgend ist hier die aufsummierte lebenslange UV-B-Exposition der wichtigste Risikofaktor für weißen Hautkrebs (13).
Die Wissenschaftler Reichrath, Saternus und Vogt (Hautklinik der Universität des Saarlandes) fanden 2017 zudem heraus, dass niedrige Vitamin D-Serumkonzentrationen einen Risikofaktor für das Auftreten und Fortschreiten von weißem Hautkrebs durch UV-induzierte DNA-Schäden darstellen (14).
Diese Ergebnisse wurden im Jahr 2019 durch eine türkische Studie bestätigt. Dabei wurden Basalzellkarzinom-Patienten beobachtet und deren Vitamin D-Spiegel mit dem Auftreten von Rezidiven in Zusammenhang gesetzt. Hierbei stellte sich ein 2,7 mal höheres Risiko ein Rezidiv zu entwickeln bei niedrigen Vitamin D-Spiegeln heraus (10,12 ng/ml) als bei der Vergleichsgruppe mit höheren Vitamin D-Spiegeln (40,1 ng/ml) (15).
Das Sonnenbaden ohne gleichzeitige Vitamin D-Produktion fördert somit das Entstehen von weißem Hautkrebs. Im Umkehrschluss bedeutet das: Wer sich sonnt, sollte dafür sorgen, dass seine Haut währenddessen Vitamin D als Schutzfaktor produziert. Denn es ist wohl kein Zufall, dass dieses Hormon nicht in irgendeiner Drüse im Körperinneren gebildet und dann über das Blut verteilt wird, sondern direkt in der Haut entsteht, wo es am dringendsten benötigt wird.
Evolutionsbiologisch betrachtet ist die Schutzfunktion vor UV-induzierten Hautkrebsschäden eine der wichtigsten Eigenschaften des Vitamin D – dem Menschen hat die Sonne nämlich schon immer auf den „Pelz“ gebrannt.
Weiterer Faktor im Hautkrebspuzzle: Chemische Sonnenschutzmittel
Und damit kommen wir zu einem weiteren Risikofaktor für die Entstehung von weißem und schwarzem Hautkrebs – den Sonnenschutzmitteln. Diese schirmen oft nur die für die Vitamin D-Produktion notwendige UV-B-Strahlung ab, aber nicht bzw. nur unzureichend die viel tiefer in die Haut eindringende UV-A-Strahlung. Viele synthetischen Sonnenschutzmittel sind alleine durch die Unterbindung der Vitamin D-Produktion schon ein weiterer Risikofaktor und begünstigen damit die Entstehung von Hautkrebs. Hinzu kommt eine ganze Palette von toxischen Chemikalien, die zusätzlich im Verdacht stehen karzinogen zu wirken.
Bei der Verwendung von Sonnenschutzmitteln, die als Cremes, Sprays oder Öle angeboten werden, sollten daher unbedingt die Inhaltsstoffe berücksichtigt werden. Von 19 in den USA zugelassenen Wirkstoffen schätzt die FDA (Lebensmittelüberwachungs- und Arzneimittelbehörde der Vereinigten Staaten) lediglich 2 mineralische Inhaltsstoffe als ungefährlich ein – Zinkoxid und Titandioxid in Nichtnanogröße. Laut einer von der Endorine Society 2016 veröffentlichten Pressemitteilung (16) beeinträchtigen mindestens 8 von 13 in den USA zugelassene UV-Blocker zumindest das Kalziumsignal männlicher Spermien in Labortests, was in weiterer Folge die Fruchtbarkeit schädigt. Davon betroffen sind: Avobenzon, Homosalat, Meradimat, Octisalat, Octinoxat, Octocrylen, Oxybenzon, Padimate O. Abgesehen von Meradimat sind alle aufgezählten Wirkstoffe auch für den EU-Markt zugelassen.
Doch einige der genannten Wirkstoffe wie Avobenzon, Oxybenzon, Octocrylen, Octinoxat aber auch Ecamsule können sich zudem nachteilig auf unser Hormonsystem auswirken, stehen im dringenden Verdacht krebserregend zu sein und/oder neurotoxisch zu wirken und vieles mehr. Oxybenzon wurde in Hawaii bereits verboten, da sich das Toxin auf viele Meeresbewohner, wie zum Beispiel die Meereskoralle, tödlich auswirkt (17).
Lesen Sie hier unseren ausführlichen Artikel zum Thema: Gefährliche Sonnenschutzmittel!
Fazit: Moderates, gleichmäßiges Sonnen und Vitamin D schützen vor Hautkrebs und tragen erheblich zu einem gesunden Lebensstil bei. Schockartiges und überdosiertes Sonnen sollten ebenso wie Sonnenbrände tunlichst vermieden werden. Ihr Hauttyp entscheidet über die persönlich optimalen Sonnenexpositions-Zeiten. Geben Sie im Urlaub Ihrer Haut Zeit sich an die UV-Strahlung zu gewöhnen. Nutzen Sie falls notwendig Sonnenschutzmittel mit bedenkenlosen Wirkstoffen wie Zink- oder Titandioxid in Nichtnanogröße oder Naturprodukte und Textilien um sich vor einer Überdosierung der UV-Strahlung zu schützen.
Quellen:
- https://www.krebsdaten.de/Krebs/DE/Content/Publikationen/Krebs_in_Deutschland/krebs_in_deutschland_inhalt.html;jsessionid=046232C5C19C14D64BDE90151A095BF4.1_cid290
- Matthews, N. H. (2017, December 21). Epidemiology of Melanoma. Retrieved from https://www.ncbi.nlm.nih.gov/books/NBK481862/
- Veronique Bataille, Melanoma. Shall we move away from the sun and focus more on embryogenesis, body weight and longevity? Medical Hapotheses, 24 June 2013.
- Veronique Bataille et al., A multicentre epidemiological study on sunbed use and cutaneous melanoma in Europe, European Journal of Cancer. 2005 Sep;41(14):2141-9. (“Our study confirmed the expected associations between melanoma and fair skin, positive family history and numbers of naevi but did not find a significant association with exposure to the sun and/or sunbeds”)
- https://www.krebsdaten.de/Krebs/DE/Content/Publikationen/Krebs_in_Deutschland/krebs_in_deutschland_node.html
- Gandini, S., Sera, F., Cattaruzza, M. S., Pasquini, P., Picconi, O., Boyle, P., & Melchi, C. F. (2005). Meta-analysis of risk factors for cutaneous melanoma: II. Sun exposure. European Journal of Cancer, 41(1), 45–60. doi: 10.1016/j.ejca.2004.10.016
- Gandini, S., Montella, M., Ayala, F., Benedetto, L., Rossi, C. R., Vecchiato, A., … CLINICAL NATIONAL MELANOMA REGISTRY GROUP. (2016, April). Sun exposure and melanoma prognostic factors. Retrieved from https://www.ncbi.nlm.nih.gov/pubmed/27073541
- Chang, Y.-M., Barrett, J. H., Bishop, D. T., Armstrong, B. K., Bataille, V., Bergman, W., … Newton-Bishop, J. A. (2009). Sun exposure and melanoma risk at different latitudes: a pooled analysis of 5700 cases and 7216 controls. International Journal of Epidemiology, 38(3), 814–830. doi: 10.1093/ije/dyp166
- Newton-Bishop, J. A., Beswick, S., Randerson-Moor, J., Chang, Y.-M., Affleck, P., Elliott, F., … Bishop, D. T. (2009). Serum 25-Hydroxyvitamin D3 Levels Are Associated With Breslow Thickness at Presentation and Survival From Melanoma. Journal of Clinical Oncology, 27(32), 5439–5444. doi: 10.1200/jco.2009.22.1135
- Berwick, M., Armstrong, B., Fine, J., Kricker, A., Eberle, C., & Barnhill, R. (2005). RESPONSE: Re: Sun Exposure and Mortality From Melanoma. JNCI: Journal of the National Cancer Institute, 97(23), 1791–1791. doi: 10.1093/jnci/dji411
- Dixon, K., Tongkao-On, W., Sequeira, V., Carter, S., Song, E., Rybchyn, M., … Mason, R. (2013). Vitamin D and Death by Sunshine. International Journal of Molecular Sciences, 14(1), 1964–1977. doi: 10.3390/ijms14011964
- Muralidhar, S., Filia, A., Nsengimana, J., Poźniak, J., Oshea, S. J., Diaz, J. M., … Newton-Bishop, J. (2019). Vitamin D–VDR Signaling Inhibits Wnt/β-Catenin–Mediated Melanoma Progression and Promotes Antitumor Immunity. Cancer Research, 79(23), 5986–5998. doi: 10.1158/0008-5472.can-18-3927
- Grigalavicius, M., Moan, J., Dahlback, A., & Juzeniene, A. (2015). Daily, seasonal, and latitudinal variations in solar ultraviolet A and B radiation in relation to vitamin D production and risk for skin cancer. International Journal of Dermatology, 55(1). doi: 10.1111/ijd.13065
- Reichrath, J., Saternus, R., & Vogt, T. (2017). Endocrine actions of vitamin D in skin: Relevance for photocarcinogenesis of non-melanoma skin cancer, and beyond. Molecular and Cellular Endocrinology, 453, 96–102. doi: 10.1016/j.mce.2017.05.001
- Ince, B., Yildirim, M. E. C., & Dadaci, M. (2019). Assessing the Effect of Vitamin D Replacement on Basal Cell Carcinoma Occurrence and Recurrence Rates in Patients with Vitamin D Deficiency. Hormones and Cancer, 10(4-6), 145–149. doi: 10.1007/s12672-019-00365-2
- https://www.endocrine.org/news-and-advocacy/news-room/2016/some-sunscreen-ingredients-may-disrupt-sperm-cell-function
- https://www.ewg.org/sunscreen/report/the-trouble-with-sunscreen-chemicals/
- Garland, F. C., White, M. R., Garland, C. F., Shaw, E. & Gorham, E. D. (1990). Occupational Sunlight Exposure and Melanoma in the U.S. Navy. Archives of Environmental Health: An International Journal, 45(5), 261–267. https://doi.org/10.1080/00039896.1990.10118743
- Gass & Bopp. (2005). Melanom-Mortalität: Trends in der Schweiz. Praxis, 94(34), 1295–1300. https://doi.org/10.1024/0369-8394.94.34.1295
- Tsai, T., Kuo, C. & Huang, Y. (2020b). The association between serum vitamin D level and risk and prognosis of melanoma: a systematic review and meta‐analysis. Journal of the European Academy of Dermatology and Venereology, 34(8), 1722–1729. https://doi.org/10.1111/jdv.16189
Bilder:
Abb. 1 (Titelbild): InsideCreativeHouse/stock.adobe
Abb. 2: Sebastian Weiß
Abb. 3: bertys30/stock.adobe
Abb. 4: Photocreo Bednarek/stock.adobe
Abb. 5: MQ-Illustrations/stock.adobe



 Die Haut von Kindern und Jugendlichen bis zum Ende der Pubertät ist empfindlicher gegen Sonneneinstrahlung als die Haut Erwachsener. Ein Übermaß gerade in jungen Jahren erhöht das Hautkrebsrisiko – auch das Risiko einer Melanom-Erkrankung.
Die Haut von Kindern und Jugendlichen bis zum Ende der Pubertät ist empfindlicher gegen Sonneneinstrahlung als die Haut Erwachsener. Ein Übermaß gerade in jungen Jahren erhöht das Hautkrebsrisiko – auch das Risiko einer Melanom-Erkrankung. Atemwegserkrankungen
Atemwegserkrankungen